Trvalá kardiostimulace z pohledu nových evropských doporučení roku 2013
Permanent cardiac pacing in terms of the new European recommendations from 2013
The new European recommendations in permanent cardiac pacing include a new classification of bradycardia indicated for permanent pacing according to inducing mechanism. For each type of bradycardia suggest the appropriate diagnostic method and the optimal mode of permanent stimulation. Optimal safety measures are proposed when a patient with an implanted pacemaker needs to undergo an magnetic resonance imaging.
Keywords:
bradycardia classification – diagnostics – optimal mode for permanent cardiostimulation – magnetic resonance
Autoři:
P. Heinc; F. Kováčik; O. Moravec; J. Přeček; M. Táborský
Působiště autorů:
I. interní klinika – kardiologická FN Olomouc
Vyšlo v časopise:
Kardiol Rev Int Med 2014, 16(1): 15-20
Kategorie:
Kardiologická revue
Souhrn
Nová evropská doporučení v oblasti trvalé kardiostimulace obsahují novou klasifikaci bradykardií indikovaných k trvalé kardiostimulaci dle vyvolávajícího mechanizmu. Ke každému typu bradykardie navrhují vhodnou diagnostiku a optimální způsob trvalé stimulace. V závěru jsou navržena optimální bezpečnostní opatření, pokud pacient s implantovaným kardiostimulátorem potřebuje podstoupit vyšetření magnetickou rezonancí.
Klíčová slova:
klasifikace bradykardií – diagnostika – optimální způsob trvalé stimulace – magnetická rezonance
Úvod
Každá doporučení shrnují a hodnotí veškerá dostupná fakta z výzkumu i praxe na konkrétní problematiku a na jejich základě může každý lékař individualizovat optimální strategii pro diagnostiku a léčbu u konkrétního pacienta. V minulém roce Česká kardiologická společnost rozhodla, že se nebudou vydávat národní doporučení, ale budou překládána evropská doporučení, nicméně vzhledem k latenci oficiálního vydání české verze je odborné zpracování problematiky pro širší odbornou veřejnost více než žádoucí. Evropská doporučení stanovují u každého doporučení kritérium kvality, které je dáno třemi třídami a třemi hladinami významnosti, což má být vodítkem pro praktické využití. Nejvyšší kvalitu zde mají záporná doporučení, ale hladina významnosti (kvalita) ostatních doporučení je vyjádřena současně i verbálně, proto se v tomto sdělení budeme opírat o toto verbální vyjádření, které se jeví pro praxi přinejmenším stejně důrazné. Evropská doporučení se věnují také implantacím defibrilátorů a resynchronizační léčbě, nicméně pro velký rozsah problematiky se tomuto tématu budeme věnovat odděleně v příštím čísle.
Nová klasifikace bradyarytmií
Bazálně jsou bradykardie rozděleny do tří kategorií – perzistentní bradykardie, intermitentní bradykardie s EKG dokumentací a podezření na intermitentní bradykardie bez EKG dokumentace (tab. 1). Nová klasifikace bradyarytmií indikovaných k trvalé kardiostimulaci podrobněji rozvádí bradyarytmie dle vyvolávajícího mechanizmu, resp. dle klinických projevů. Klasifikace bradykardií podle klinických projevů je pro výběr pacientů indikovaných k trvalé kardiostimulaci vhodnější, než byla indikace dle etiologie (obr. 1).

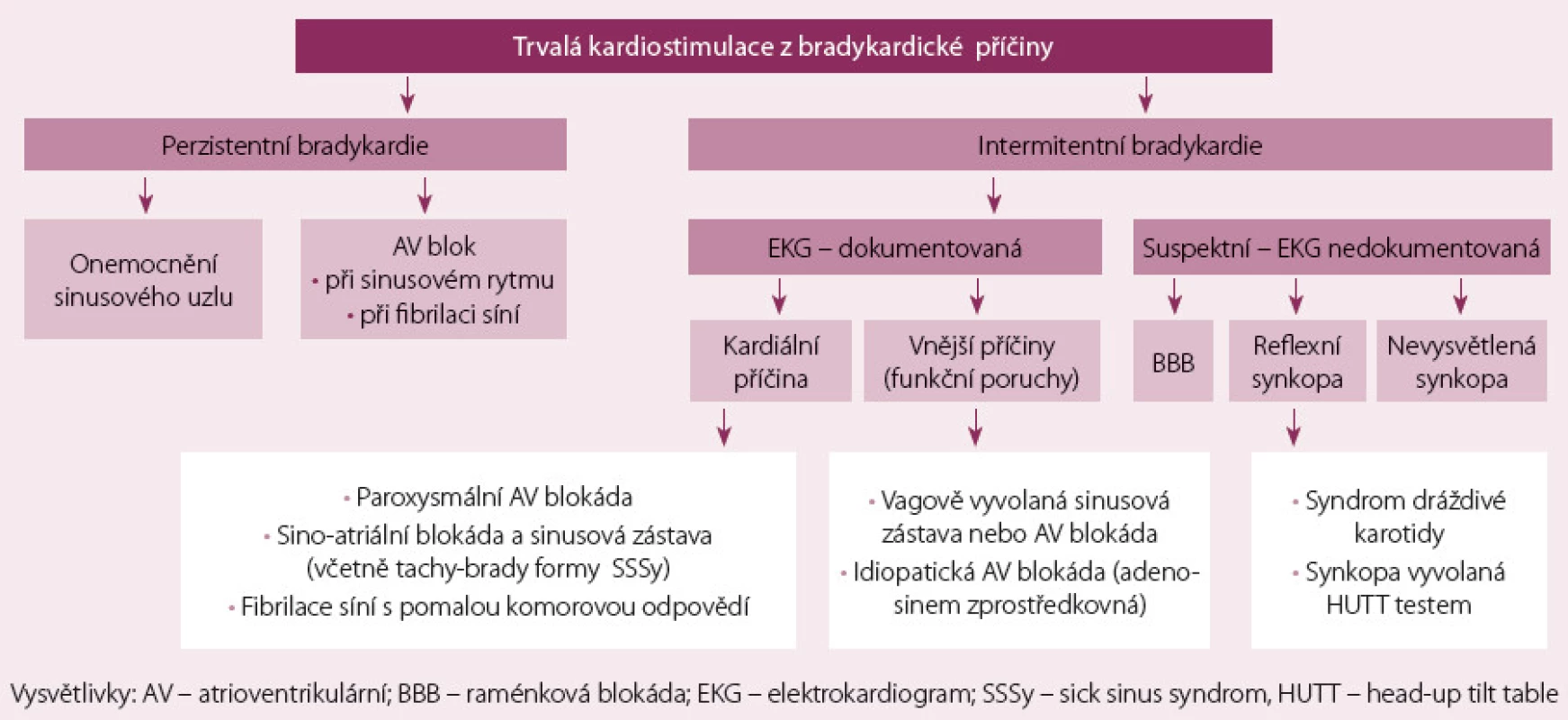
Diagnostika v oblasti bradyarytmií
U perzistentní bradyarytmie se vyžaduje stanovení diagnózy na základě klasického povrchového EKG záznamu. Intermitentní bradyarytmie vyžadují diagnostiku pomocí Holterovy monitorace (event. i implantabilní holter). U nemocných se synkopami s podezřením na bradyarytmickou příčinu je třeba toto podezření potvrdit pozitivitou provokačních testů (masáž karotid, polohový test – HUTT, elektrofyziologické vyšetření) nebo prokázat korelaci bradyarytmie se synkopou pomocí implantabilní Holterovy monitorace (tab. 2). Při rozhodování o indikaci ke stimulaci je korelace mezi symptomy a bradyarytmií zcela zásadní a požadavek EKG dokumentované bradyarytmie z období symptomů je zcela oprávněný. Na základě nové klasifikace bradyarytmií se současně také mění i indikační kritéria pro trvalou kardiostimulaci.
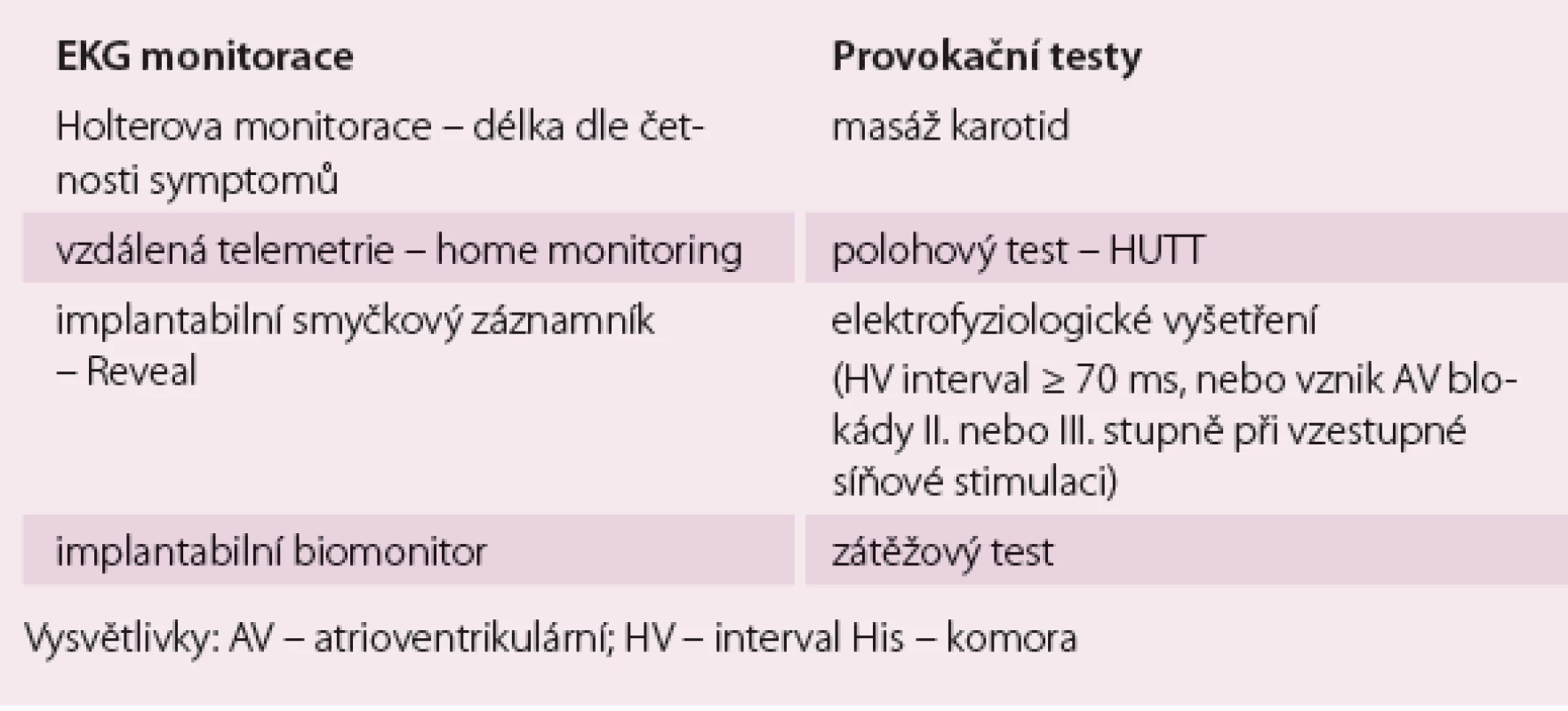
Indikace trvalé kardiostimulace (TKS)
Indikace trvalé kardiostimulace při perzistentní bradykardii (sinusová bradykardie – SB nebo atrioventrikulární blokáda – AVB)
- TKS je indikována, jestliže lze příznaky jednoznačně přičíst bradykardii způsobené zástavou či zpomalením frekvence sinusového uzlu při onemocnění sinusového uzlu (SSSy) nebo bradykardií způsobené AVB třetího stupně či druhého stupně 2. typu bez ohledu na symptomy.
- TKS by měla být zvažována, pokud jsou příznaky pravděpodobně způsobeny bradykardií při SSSy, a to i přesto, že důkazy nejsou přesvědčivé, a také u symptomatické AVB druhého stupně 1. typu, kde elektrofyziologické vyšetření lokalizovalo blokádu intrahisálně nebo infrahisálně.
- TKS není indikována při SB či AVB z přechodné příčiny.
Indikace trvalé kardiostimulace při intermitentní bradykardii s EKG dokumentací
- TKS je indikována, pokud je symptomatická bradykardie způsobena dokumentovanou sinusovou bradykardií, zástavou sinusového uzlu nebo AVB třetího stupně nebo druhého stupně 2. typu. Při TKS se doporučuje ponechat spontánní atrioventrikulární převod, pokud lze.
- TKS by měla být zvážena u pacientů se synkopou v anamnéze a dokumentovanou asymptomatickou pauzou > 6 s v důsledku SA nebo AVB.
- TKS by měla být zvážena u pacientů ve věku ≥ 40 let s opakovanou, nepředvídatelnou reflexní asystolickou synkopou a dokumentovanou symptomatickou pauzou způsobenou sinusovou zástavou/ AVB či kombinací obou. Při výběru způsobu stimulace by měla být volena DDD s hysterezí.
- TKS není indikována při SA či AVB z přechodné příčiny.
Indikace TKS při intermitentní bradykardii bez EKG dokumentace (synkopy a raménkové blokády – BBB)
Ve studii ISSUE 3 byly dokumentovány synkopy při ≥ 3 s asystolii, ale také byly dokumentovány asystolie ≥ 6 s bez synkopy, přitom v této studii nebyli žádní mladí pacienti s protrahovanými prodromy před synkopálním stavem (≥ 40 let) [1]. Dosud platné, arbitrárně dané 3sekundové kritérium asystolie pro indikaci trvalé kardiostimulace mělo nízkou specificitu a klinická pozorování ukázala, že k vyvolání symptomů je třeba ≥ 6 s asystolie [2,3]. Tato pozorování pak byla zakotvena do současných doporučení pro indikaci trvalé kardiostimulace v případě synkopálních stavů.
- TKS je indikována u pacientů se synkopou při BBB a pozitivním elektrofyziologickém vyšetření (HV interval ≥ 70 ms nebo vznik AV blokády druhého nebo třetího stupně při vzestupné síňové stimulaci či farmakol. provokaci) nebo při střídání RBBB/ LBBB i bez symptomů.
- TKS je indikována u recidivujících nepředvídatelných synkop, kde je dominantní příčinou kardioinhibice v rámci syndromu dráždivé karotidy.
- TKS může být zvažována u vybraných pacientů s nevysvětlitelnou synkopou a BBB.
- TKS může být zvažována v případě vyprovokované kardioinhibiční synkopy při HUTT testu u pacientů s recidivujícími nepředvídatelnými synkopami ve věku > 40 let, kde selhala ostatní alternativní léčba.
- TKS není indikována u asymptomatické BBB a/ nebo v nepřítomnosti kardioinhibičního reflexu.
Všeobecná doporučení pro výběr optimálního stimulačního systému
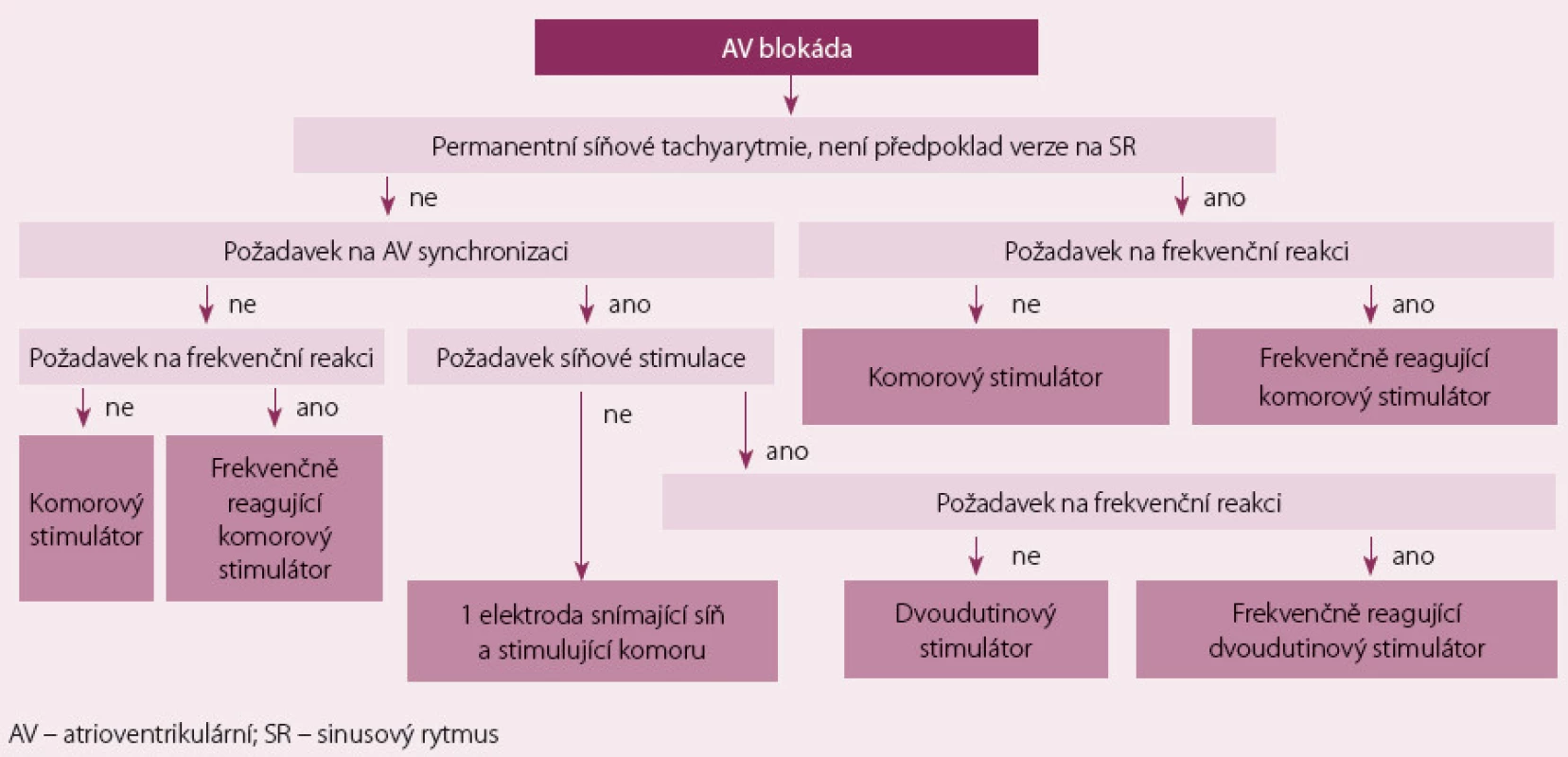
Při výběru samotného kardiostimulačního systému je třeba brát v úvahu mimo jiné také délku výkonu a složitost implantovaného systému, což jsou faktory, které prokazatelně ovlivňují počet komplikací v perioperačním i v dalším sledovacím období [4]. Cena systému a riziko komplikací se spolupodílí na rozhodovacím procesu při výběru mezi jednodutinovým komorovým systémem, jednodutinovým síňovým systémem a dvoudutinovým stimulačním systémem. Tab. 3 ukazuje základní požadavky pro optimální výběr způsobu stimulace v nejčastějších indikacích trvalé kardiostimulace. Obr. 2 představuje algoritmus výběru stimulačního systému u pacientů s atrioventrikulární blokádou a obr. 3 představuje tento algoritmus u pacientů s postižením sinusového uzlu. Důležitý úkol pro optimální výběr představuje současně odhad progrese abnormalit v automacii a v převodním systému individuálního pacienta, čemuž je třeba stimulační systém přizpůsobit již v okamžiku primoimplantace [5]. V praxi se většinou implantuje stimulační systém s většími funkčními možnostmi, než pacient v daný okamžik potřebuje, nicméně je může využít v budoucnosti (předpoklad progrese nemoci, potřeba medikace ovlivňující automacii či převodní systém apod.). Tato strategie je i v doporučeních, která vycházejí z výsledků studií, nicméně tyto studie nejsou takto sofistikované, proto doporučení nabízejí všeobecně bezpečnější variantu. Bezpečnější varianta současně slouží k tomu, abychom se vyhnuli předčasné výměně kardiostimulátoru při špatném odhadu vývoje choroby v době primoimplantace, nicméně v individuálních případech lze léčbu, kterou doporučení uvádějí jako metodu 2. volby, upřednostnit.
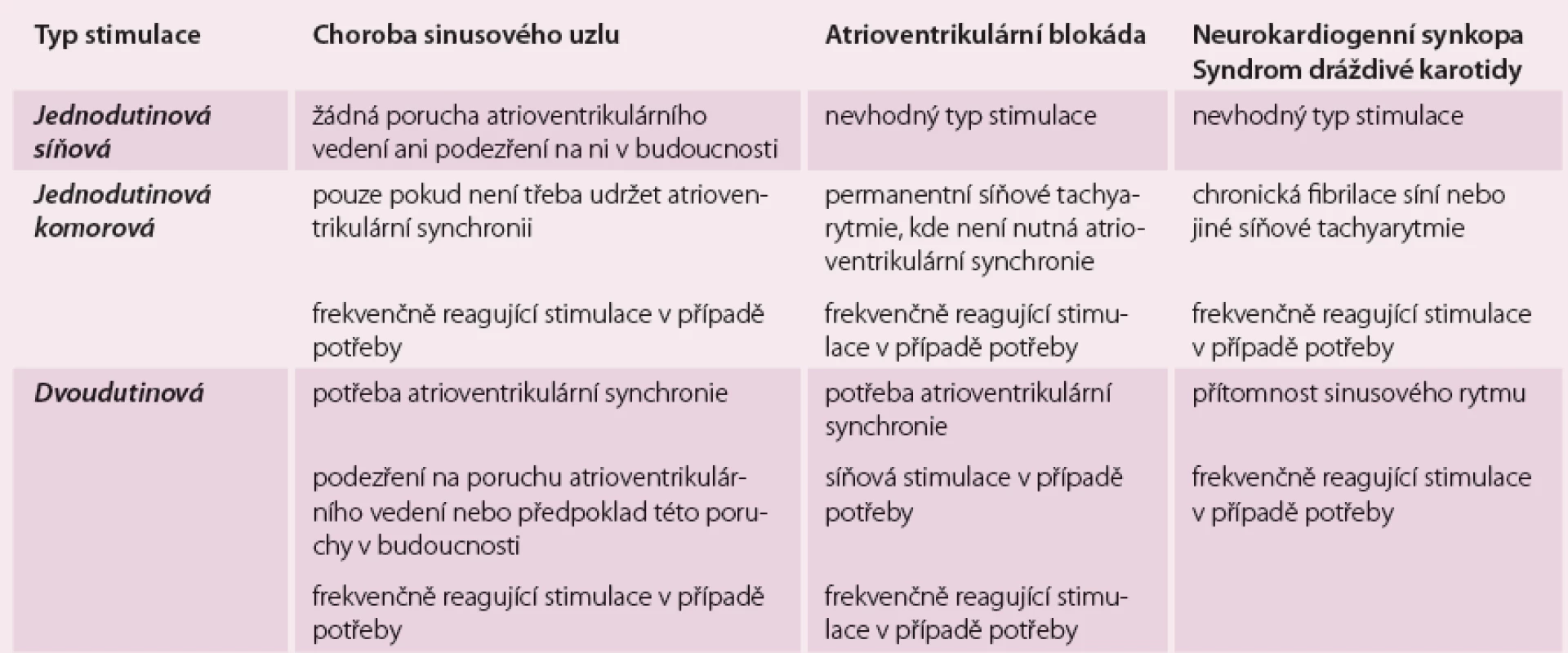
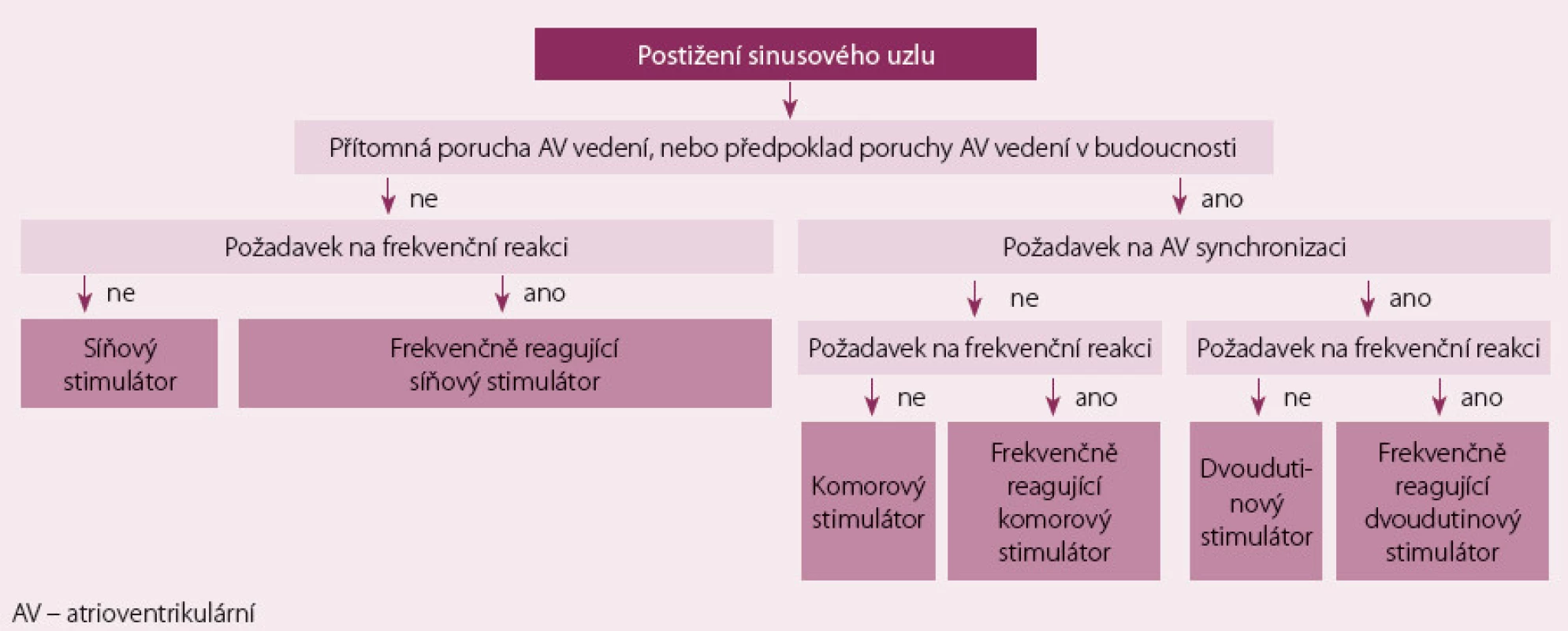
Výběr optimálního způsobu stimulace u permanentní bradykardie při onemocnění sinusového uzlu
U pacientů s přetrvávající SB je dvoudutinová stimulace metodou první volby. Výsledky dánské studie nepotvrdily v této indikaci superioritu síňové stimulace (AAIR), proto se rutinně neprovádí a je doporučena jako metoda 2. volby při individualizovaném přístupu [6]. Stimulace pravé komory bychom se u SB (pokud lze) měli vyvarovat i při dvoudutinové stimulaci, jelikož může vyvolat fibrilaci síní (FS) a/ nebo může vést ke zhoršení srdečního selhání (SS) [7,8], nicméně se neprokázalo, že by se tímto způsobem snížila mortalita nebo počet hospitalizací pro SS. Tomu nelze v tomto případě zamezit ani programováním příliš dlouhého atrioventrikulárního (AV) intervalu, neboť prodloužení AV vedení je z hlediska hemodynamiky nevýhodné, jelikož vede k diastolické mitrální regurgitaci, a tímto mechanizmem může rovněž vyvolat FS a/ nebo může vést ke zhoršení SS (obdoba pacemakerového syndromu). Z uvedených důvodů je u pacientů s výrazně sníženou ejekční frakcí levé komory (EFLK) a s indikací trvalé stimulace pro onemocnění sinusového uzlu preferenčně doporučena biventrikulární stimulace. Tento způsob stimulace by měl být preferován vždy, když se očekává vysoké procento komorové stimulace. Při zkoumání různých způsobů stimulace při onemocnění sinusového uzlu vedla VVIR stimulace k signifikantně lepší kvalitě života a vyšší zátěžové kapacitě než VVI stimulace, ale srovnání DDDR způsobu stimulace s DDD způsobem vyznělo nejednoznačně [9,10].
Výběr optimálního způsobu trvalé stimulace u získané atrioventrikulární blokády
U pacientů s komorovou stimulací při AV blokádě nebo při onemocnění sinusového uzlu se vyskytuje pacemakerový syndrom u více než čtvrtiny nemocných [11]. Dvoudutinová stimulace snižuje výskyt tohoto pacemakerového syndromu a zlepšuje toleranci zátěže i kvalitu života, nicméně žádná randomizovaná studie neprokázala, že by dvoudutinová stimulace vedla k nižší morbiditě či mortalitě proti komorové stimulaci [12 – 15]. Rozhodnutí o stimulačním režimu by proto mělo být v této indikaci individuální, přičemž by mělo být zváženo zvýšené riziko komplikací i vyšší náklady na dvoudutinovou stimulaci. Pokud byl k trvalé stimulaci indikován pacient s kombinací sinusové bradykardie a AV blokády, pak by měla být časně po implantaci zapnuta funkce akcelerátoru. Ve sledovacím období by měla být snaha o co největší minimalizaci komorové stimulace, pokud je to možné a/ nebo pokud pacient nemá implantován biventrikulární stimulátor. U pacientů s AV blokádou, kde lze předpokládat vysoké procento komorové stimulace, by měla být zvážena biventrikulární stimulace, a to především u pacientů s klinickými příznaky SS a výrazně sníženou EFLK.
Výběr optimálního způsobu trvalé stimulace u permanentní fibrilace síní a atrioventrikulární blokády
Frekvenčně reagující komorová stimulace je jednoznačně spojena s lepší pracovní kapacitou, s poklesem příznaků dušnosti a se zlepšenou kvalitou života v porovnání se stabilní stimulační frekvencí [16 – 18]. Frekvenčně reagující stimulace by měla být preferenčním způsobem stimulace u pacientů s permanentní FS a AV blokádou. Minimální stimulační frekvence by přitom měla být nastavena o něco výše (cca 70/ min) než při sinusovém rytmu, aby se frekvenčně kompenzovalo hemodynamické omezení v důsledku chybějícího síňového příspěvku. V přítomnosti klinických příznaků SS a výrazně snížené EFLK by měla být preferenčně zvážena biventrikulární stimulace.
Výběr optimálního způsobu trvalé stimulace u intermitentní bradykardie
Při intermitentní bradykardii je nezbytná stimulace často jen krátkodobá a v dané situaci se musí zvážit přínos prevence pauz proti negativním důsledkům trvalé stimulace. V této indikaci by měla být stimulace nastavena na minimum, k čemuž slouží manuální adaptace AV intervalu (až 250 ms) nebo aktivace AV hystereze – obě brání zbytečné pravokomorové stimulaci [7,8]. Algoritmus optimálního způsobu stimulace a možné varianty u jednotlivých typů bradykardií ukazuje obr. 4.
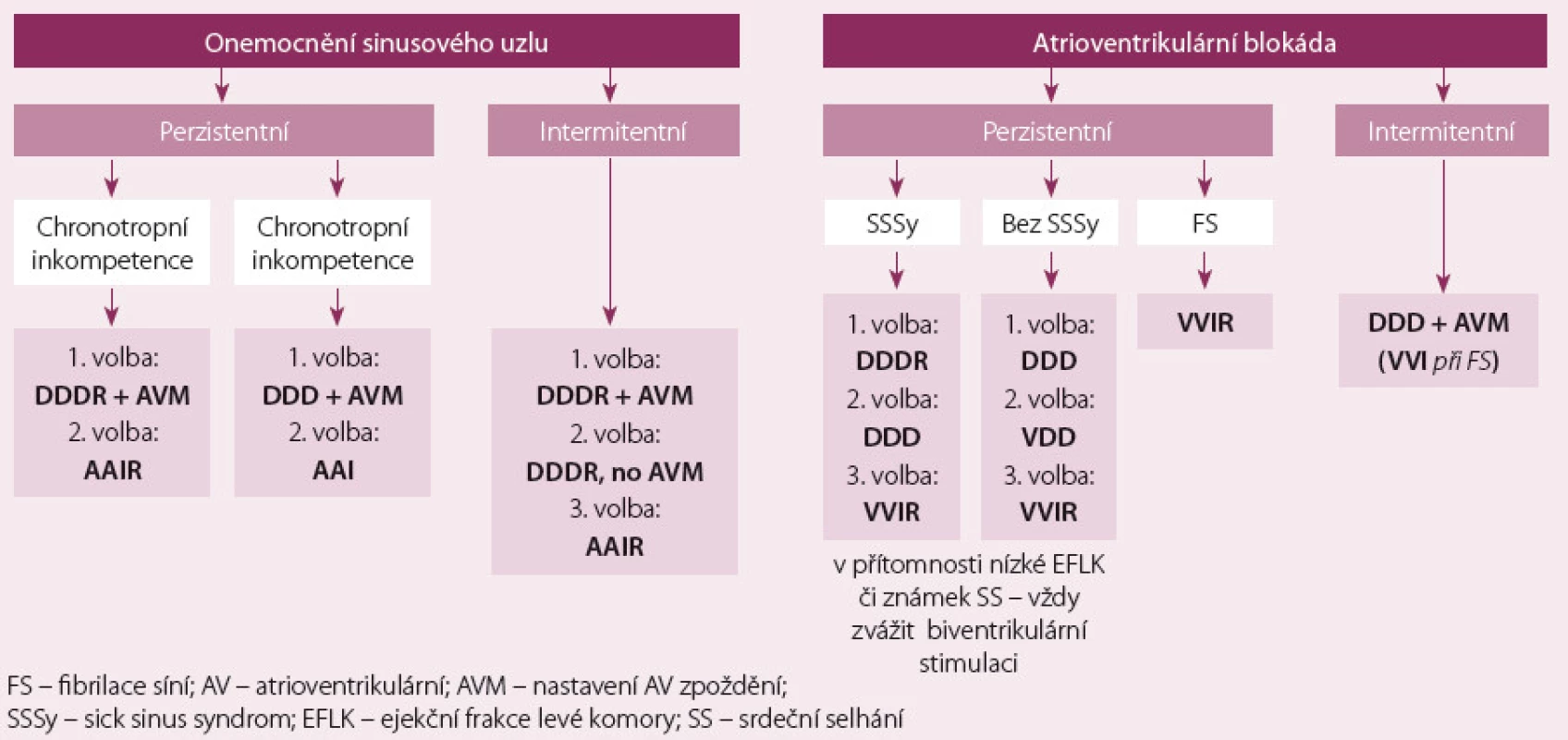
Výběr optimálního způsobu trvalé stimulace u kardioinhibice v rámci syndromu dráždivé karotidy či synkop provokovaných kardioinhibicí při HUTT testu
U pacientů se syndromem dráždivé karotidy, kde se uplatňuje kardioinhibiční etiologie a u pacientů se synkopami, které jsou vyprovokovatelné kardioinhibicí při HUTT testu, je třeba naprogramovat tzv. frekvenční hysterezi tak, aby se umožnilo uplatnění spontánního sinusového rytmu (a tedy zabránilo vynucené stimulaci) v krátkém časovém intervalu na počátku vzniku reflexní bradykardie. Frekvenční hystereze pak naopak umožňuje rychlou dvoudutinovou stimulaci v okamžiku prudkého poklesu spontánního rytmu (ne na počátku zpomalení). Tento způsob stimulace je všeobecně doporučován i přesto, že žádná studie neporovnávala tento způsob stimulace s jiným stimulačním režimem [1,19,20].
Problematika vyšetření magnetickou rezonancí (MRI) u pacientů s implantovanými kardiostimulátory/ defibrilátory
S narůstajícím počtem pacientů s implantovanými přístroji roste problematika specializovaných vyšetření jejich komorbidit. Odhaduje se, že po implantaci vyvstane potřeba provedení MRI až u 75 % pacientů. Tento fakt byl důvodem, že nová evropská doporučení se zabývají touto problematikou a poskytují návod, jak bezpečně provádět vyšetření MRI u pacientů s implantovanými stimulačními přístroji. Mezi nejčastější možné nežádoucí účinky MRI patří: radiofrekvenčně indukovaný vzestup teploty kovového konce stimulační elektrody, inhibice stimulace, asynchronní stimulace s možností vyvolání síňové nebo komorové tachyarytmie, změna nebo ztráta naprogramovaných dat a změny v měření stimulačních prahů [21]. Toto vedlo k vývoji nových přístrojů, které jsou kompatibilní s magnetickou rezonancí, a nedávná klinická studie [22] již prokázala bezpečnost a účinnost těchto kardiostimulačních přístrojů určených pro bezpečné použití v magnetické rezonanci. Při použití magnetické rezonance o síle 1,5 T nedošlo k žádné komplikaci během MRI ani jeden týden nebo jeden měsíc po MRI. Opatření, která je třeba provést u starších přístrojů ukazuje obr. 5.
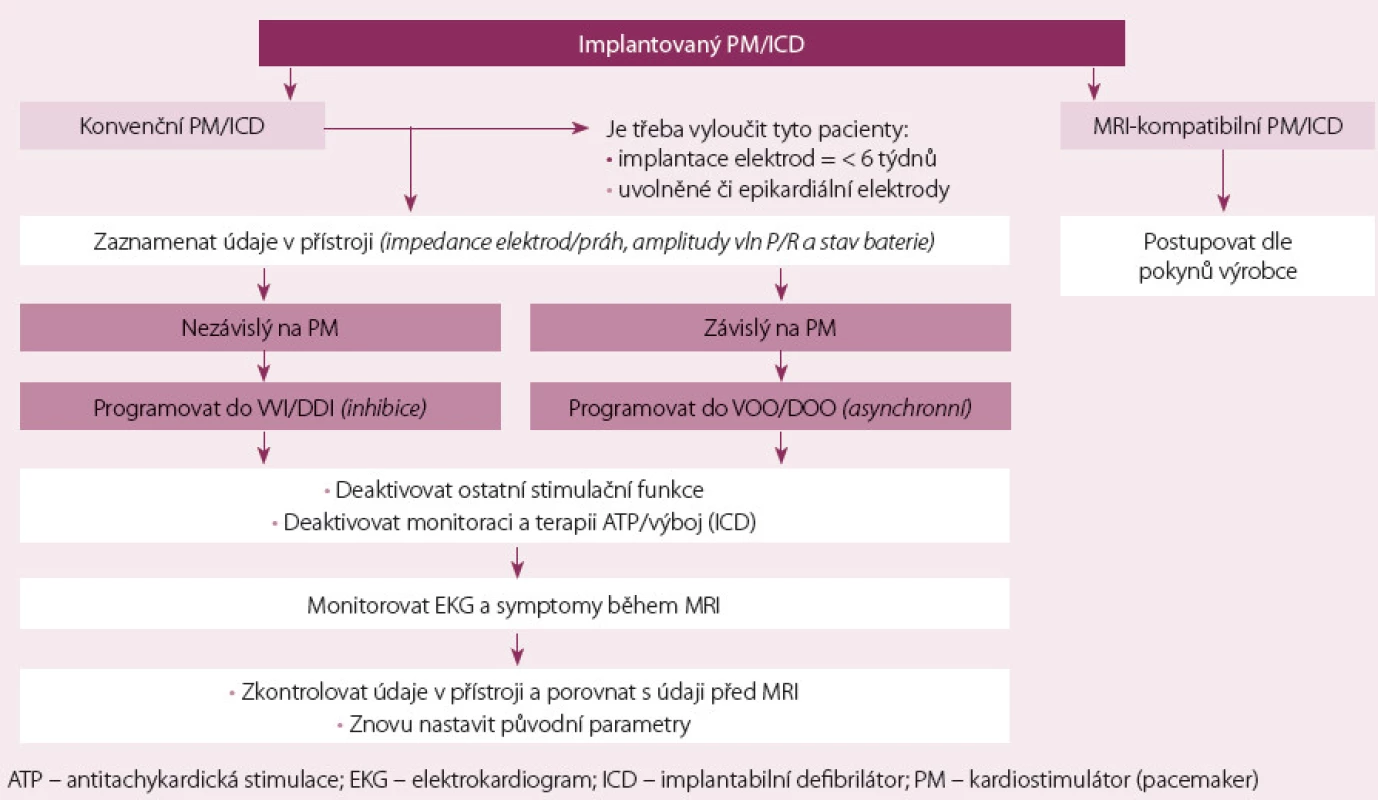
Závěr
Nová evropská doporučení v oblasti trvalé kardiostimulace obsahují novou klasifikaci bradykardií indikovaných k trvalé kardiostimulaci. Tato klasifikace dělí bradykardie dle vyvolávajícího mechanizmu na perzistentní bradykardie, intermitentní bradykardie s EKG dokumentací a suspektní intermitentní bradykardie bez EKG dokumentace. Ke každé z těchto bradykardií uvádějí vhodnou diagnostiku, indikace k trvalé kardiostimulaci a navrhují u každé bradykardie optimální způsob trvalé stimulace. V závěru také řeší problematiku vyšetření magnetickou rezonancí u pacientů s implantovanými kardiostimulátory/ defibrilátory, kde navrhují optimální bezpečnostní opatření.
Doručeno do redakce: 6. 2. 2014
Přijato po recenzi: 16. 2. 2014
doc. MU Dr. Petr Heinc, Ph.D.
www.fnol.cz
petr.heinc@fnol.cz
Zdroje
1. Brignole M, Menozzi C, Moya A et al. Pacemaker therapy in patiens with neurally mediated syncope and documented asystole: Third International Study on Syncope of Uncertain Etiology (ISSUE ‑ 3): a randomized trial. Circulation 2012; 125 : 2566 – 2571. doi: 10.1161/ CIRCULATIONAHA.111.082313.
2. Wieling W, Thijs RD, van Dijk N et al. Symptoms and signs of syncope: a review of the link between physiology and clinical clues. Brain 2009; 132 : 2630 – 2642. doi: 10.1093/ brain/ awp179.
3. Menozzi C, Brignole M, Lolli G et al. Follow‑up of asystolic episodes in patients with cardioinhibitory, neurally mediated syncope and VVI pacemaker. Am J Cardiol 1993; 72 : 1152 – 1155.
4. Poole JE, Gleva MJ, Mela T et al. Complication rates associated with pacemaker or implantable cardioverter ‑ defibrillator generator replacements and upgrade procedures: results from the REPLACE registry. Circulation 2010; 122 : 1553 – 1561. doi: 10.1161/ CIRCULATIONAHA.110.976076.
5. Epstein AE, DiMarco JP, Ellenbogen KA et al. 2012 ACCF/ AHA/ HRS focused update incorporated into the ACCF/ AHA/ HRS 2008 guidelines for device‑based therapy of cardiac rhythm abnormalities: a report of the American College of Cardiology Foundation/ American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol 2013; 61: e6 – e75. doi: 10.1016/ j.jacc.2012.11.007.
6. Nielsen JC, Thomsen PE, Højberg S et al. A comparison of single‑lead atrial pacing with dual chamber pacing in sick sinus syndrome. Eur Heart J 2011; 32 : 686 – 696. doi: 10.1093/ eurheartj/ ehr022.
7. Sweeney MO, Bank AJ, Nsah E et al. Minimizing ventricular pacing to reduce atrial fibrillation in sinus ‑ node disease. N Engl J Med 2007; 357 : 1000 – 1008.
8. Wilkoff BL, Cook JR, Epstein AE et al. Dual ‑ chamber pacing or ventricular backup pacing in patients with an implantable defibrillator: the Dual Chamber and VVI Implantable Defibrillator (DAVID) Trial. JAMA 2002; 288 : 3115 – 3123.
9. Padeletti L, Pieragnoli P, Di Biase L et al. Is a dual ‑ sensor pacemaker appropriate in patients with sino ‑ atrial disease? Results from the DUSISLOG study. Pacing Clin Electrophysiol 2006; 29 : 34 – 40.
10. Sulke N, Chambers J, Dritsas A et al. A randomized double‑blind crossover comparison of four rate ‑ responsive pacing modes. J Am Coll Cardiol 1991; 17 : 696 – 706.
11. Castelnuovo E, Stein K, Pitt M et al. The effectiveness and costeffectiveness of dual ‑ chamber pacemakers compared with single‑chamber pacemakers for bradycardia due to atrioventricular block or sick sinus syndrome: systematic review and economic evaluation. Health Technol Assess 2005; 9: iii, xi – xiii, 1 – 246.
12. Healey JS, Toff WD, Lamas GA et al. Cardiovascular outcomes with atrial‑based pacing compared with ventricular pacing: meta‑analysis of randomized trials, using individual patient data. Circulation 2006; 114 : 11 – 17.
13. Connolly SJ, Kerr CR, Gent M et al. Effects of physiologic pacing versus ventricular pacing on the risk of stroke and death due to cardiovascular causes. Canadian Trial of Physiologic Pacing Investigators. N Engl J Med 2000; 342 : 1385 – 1391.
14. Lamas GA, Orav EJ, Stambler BS et al. Quality of life and clinical outcomes in elderly patients treated with ventricular pacing as compared with dual ‑ chamber pacing. Pacemaker Selection in the Elderly Investigators. N Engl J Med 1998; 338 : 1097 – 1104.
15. Toff WD, Camm AJ, Skehan JD. Single‑chamber versus dual ‑ chamber pacing for high‑grade atrioventricular block. N Engl J Med 2005; 353 : 145 – 155.
16. Lau CP, Rushby J, Leigh‑Jones M et al. Symptomatology and quality of life in patients with rate ‑ responsive pacemakers: a double‑blind, randomized, crossover study. Clin Cardiol 1989; 12 : 505 – 512.
17. Leung SK, Lau CP. Developments in sensor‑driven pacing. Cardiol Clin 2000; 18 : 113 – 155, ix.
18. Oto MA, Muderrisoglu H, Ozin MB et al. Quality of life in patients with rate responsive pacemakers: a randomized, cross ‑ over study. Pacing Clin Electrophysiol 1991; 14 : 800 – 806.
19. Connolly SJ, Sheldon R, Thorpe KE et al. Pacemaker therapy for prevention of syncope in patiens with recurrent severe vasovagal syncope: Second Vasovagal Pacemaker Study (VPS II): a randomized trial. JAMA 2003; 289 : 2224 – 2229.
20. Raviele A, Giada F, Menozzi C et al. A randomized, double‑blind, placebo ‑ controlled study of permanent cardiac pacing for the treatment of recurrent tilt‑induced vasovagal syncope. The vasovagal syncope and pacing trial (SYNPACE). Eur Heart J 2004; 25 : 1741 – 1748.
21. Irnich W. Risks to pacemaker patients undergoing magnetic resonance imaging examinations. Europace 2010; 12 : 918 – 920. doi: 10.1093/ europace/ euq144.
22. Wilkoff BL, Bello D, Taborsky M et al. Magnetic resonance imaging in patients with a pacemaker system designed for the magnetic resonance environment. Heart Rhythm 2011; 8 : 65 – 73. doi: 10.1016/ j.hrthm.2010.10.002.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2014 Číslo 1
-
Všechny články tohoto čísla
- Invazivní léčba karotických stenóz a možnosti její optimalizace transkraniální dopplerovskou ultrasonografií
- Trvalá kardiostimulace z pohledu nových evropských doporučení roku 2013
- Kardiohepatální syndrom u chronického srdečního selhání
- Prognostický význam elevace funkčních jaterních testů u akutních koronárních syndromů s manifestním srdečním selháním
- Vývoj renálních parametrů u pacientů s pokročilým srdečním selháním léčených levosimendanem – retrospektivní analýza
- Renální denervace – budoucnost nebo zklamání
- Hluboká žilní trombóza a plicní embolie při užívání hormonální antikoncepce
- Argumenty pro konzervativní léčbu chronické formy ischemické choroby srdeční přibývají
- Komplexní ošetřovatelská dokumentace při krátkodobé hospitalizaci pacientů indikovaných k trvalé kardiostimulaci
- XXVII. ročník „Šamánkových“ Poděbrad
- XVII. Kardiovaskulární dny v Lázních Teplice nad Bečvou
- Interní medicína
- Chronické onemocnění ledvin – novinky v klasifikaci a terapii
- Farmakoterapie při chronickém onemocnění ledvin
- Akutní poškození ledvin
- Rychle progredující glomerulonefritidy (srpkovité glomerulonefritidy)
- Vybrané choroby ledvin v těhotenství
- Infekce dolních a horních močových cest
- Editorial 2014
- Hluboká žilní trombóza a plicní embolie při užívání hormonální antikoncepce. Kardiol Rev Int Med 2014; 16(1): 36–38
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Akutní poškození ledvin
- Vybrané choroby ledvin v těhotenství
- Rychle progredující glomerulonefritidy (srpkovité glomerulonefritidy)
- Farmakoterapie při chronickém onemocnění ledvin
