Dabigatran – klinická zkušenost z více než 2 milionů pacientoroků
Vyšlo v časopise:
Kardiol Rev Int Med 2013, 15(3): 189-193
Kategorie:
Aktualita
Za „revoluci v antikoagulaci napříč indikacemi“ označil postupující registraci nových perorálních antikoagulancií prof. Sam Schulman, vedoucí lékař klinického tromboembolického programu McMaster University v kanadském Hamiltonu, který v Amsterdamu spolupředsedal jednomu ze satelitních sympozií.
„Počet pacientů s fibrilací síní, ale i tromboembolickou nemocí celosvětově roste, mj. i v důsledku stárnutí populace, a tento trend se v dohledné době nezastaví. Jsme na budoucnost připraveni?“ položil řečnickou otázku prof. S. Schulman a pokračoval: „Projekce dat ukazují, že v následujících 40 letech se počet pacientů s tromboembolickou nemocí přibližně zdvojnásobí. Přitom již dnes 40 % pacientů, kteří splňují kritéria pro indikaci antikoagulační léčby, ji z důvodů netolerance, nízké compliance, ale i z obav lékařů před nežádoucími účinky stávajících antikoagulancií nedostává. Léčba žilního tromboembolizmu navíc obvykle končí po 3 až 6 měsících bez ohledu na přetrvávající riziko rekurence.“
Situaci by mohly změnit právě léky nové generace, tzv. nová perorální antikoagulancia (new oral anticoagulants – NOACs). Prof. S. Schulman zopakoval požadavky, které musejí NOACs splňovat – být přinejmenším stejně účinná jako warfarin, umožnit lékařům i pacientům dlouhodobé užívání bez předčasného vysazení tím, že sníží riziko krvácení, zejména intrakraniálního, že jejich užívání bude komfortnější bez nutnosti pravidelného monitoringu a že bude k dispozici algoritmus řešení urgentních krvácivých stavů, které mohou nastat.
Různá NOACs byla a jsou zkoumána v řadě klinických studií fáze III. Ty již dnes zahrnují okolo 150 000 pacientů v různých indikacích. Postupně sbíraná data z registrů, sentinelových a kohortových studií jsou robustním zdrojem informací o účinnosti a bezpečnosti NOACs u různých subpopulací pacientů či v perioperační péči a také o adherenci k NOACs v klinické praxi. Prof. S. Schulman informoval např. o předběžných výsledcích své adherenční studie se 103 pacienty léčenými NOACs zatím po průměrnou dobu 13 měsíců. Sledováním jejich dispenzačních dat a pohovory s nemocnými v době preskripce, po 3 měsících a poté v ročních intervalech byla průběžně prokázána obecně dobrá adherence k léčbě NOACs v podobě min. 80% dodržení užívání předepsané dávky.
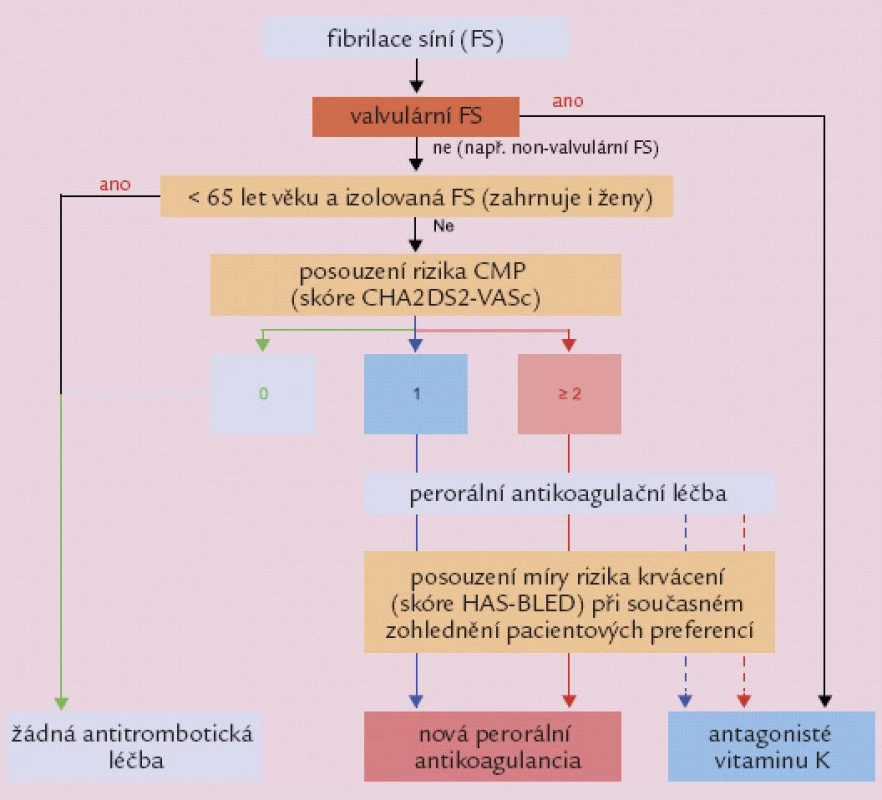
Prevence CMP u FS – od warfarinu k lepší stratifikaci rizika
„Prvním přelomem v antikoagulaci pacientů s FS byl bezpochyby příchod antagonisty vitaminu K warfarinu,“ připomněl ve svém vystoupení prof. Gregory H. Lip z University of Birmingham, Velká Británie. „Potvrzují to observační data amerického systému zdravotní péče Medicare o poklesu míry incidence ischemické CMP u pacientů s FS starších 65 let. Zatímco v roce 1992 činila tato míra 48/ 1 000 pacientoroků, v letech 2006 – 2007 se ustálila na 17/ 1 000 pacientoroků. Nevýhodou warfarinu je nutnost udržení úzkého terapeutického okna INR v rozmezí 2 – 3. Je‑li vyšší, exponenciálně roste riziko hemoragických příhod, včetně devastujícího intrakraniálního krvácení. Je‑li INR nižší, stejně strmě narůstá naopak riziko ischemické CMP – již dvojnásobně při INR 1,7, 3,3násobně při INR 1,5 a 6násobně při INR 1,3,“ uvedl prof. G. Lip. „Warfarinizovaní pacienti, kteří stráví minimálně 70 % času v terapeutickém rozpětí, mají o 79 % nižší riziko CMP v porovnání s těmi, kteří v tomto rozpětí stráví jen 30 % nebo ještě kratší dobu.“
Evropská kardiologická společnost (ESC) na svém loňském výročním kongresu vydala aktualizovaná doporučení pro léčbu FS. Prof. G. Lip připomněl, že oproti minulým letům, kdy guidelines řešily, jak antikoagulační léčbu poskytnout co největšímu počtu pacientů, nová doporučení obracejí pozornost k lepší stratifikaci rizika a k tomu, kterým pacientům naopak antikoagulaci podávat nutné není. Aktualizovaná doporučení berou za základ hodnocení podle CHA2DS2 - VASc skóre posuzujícího riziko CMP u pacientů s FS podle kritérií založených na přítomnosti městnavého srdečního selhání a hypertenze, dále na věku ≥ 75 let, přítomnosti diabetu, předchozí CMP a cévního onemocnění, dále znovu na věku, tentokrát definovaného v rozpětí 65 – 74 let, a na pohlaví. Tak např. u pacientů s FS mladších 65 let, jejichž skóre je 0, resp. u pacientek, které v takovém případě mají skóre z důvodu svého pohlaví 1, se již díky prokázanému obecně nízkému riziku CMP rutinní antikoagulace nevyžaduje. Při skóre 1 by mělo být podávání perorálních antikoagulancií zváženo a od hodnoty skóre 2 je již v guidelines výslovně doporučeno. Přičemž před dobře kontrolovaným warfarinem by mělo dostat přednost některé z NOACs.
Dabigatran v prevenci CMP u FS – klinická zkušenost potvrzuje výsledky studií
„Pokud mám hovořit o dlouhodobé zkušenosti s NOACs, musím hovořit o dabigatranu, který má za sebou nejdelší dobu sledování a jehož klinická data zahrnují více než 2 mil. pacientoroků,“ uvedl své vystoupení prof. Stuart Connoly, ředitel kardiologické divize McMaster University v kanadském Hamiltonu.
Základem klinického hodnocení dabigatranu je globální multicentrická studie fáze III RE ‑ LY (Randomized Evaluation of Long‑Term Anticoagulation Therapy) s tzv. PROBE designem (tzn. prospektivní, randomizovaná, otevřená, se zaslepeným hodnocením cílových ukazatelů). Zahrnula 18 113 pacientů z více než 900 center 44 zemí. Srovnávala dvě fixní dávky dabigatranu (110 mg a 150 mg, pokaždé 2krát denně) podávané zaslepeným způsobem s otevřeně podávaným, dobře kontrolovaným warfarinem (INR 2 – 3; medián TTR 67 %). Pacienti byli v rámci studie sledováni průměrně 2 roky s následnými kontrolami po dobu nejméně 1 roku. Primárním cílem hodnocení byl výskyt CMP (ischemické i hemoragické) nebo systémové embolie. Sekundární cíl zahrnoval úmrtí z jakékoli příčiny, výskyt CMP (včetně ischemické), systémovou embolii, plicní embolii, akutní infarkt myokardu a úmrtí z cévních příčin (včetně úmrtí způsobeného krvácením). Výsledkem byly:
- non‑inferiota dabigatranu 110 mg i 150 mg vůči dobře kontrolovanému warfarinu, pokud jde o prevenci CMP a systémového embolizmu,
- superiorita dabigatranu 150 mg vůči dobře kontrolovanému warfarinu v prevenci CMP a systémového embolizmu – statisticky významné snížení rizika u pacientů s FS o 35 % (pro ischemickou CMP o 25 % a pro hemoragickou CMP o 74 %),
- signifikantní snížení rizika intrakraniálního krvácení o 59 %, celkového rizika krvácení o 9 % a krvácení ohrožujícího život o 20 % při podávání dabigatranu 150 mg oproti dobře kontrolovanému warfarinu,
- statisticky významné snížení rizika krvácení (celkového o 22 %, závažného o 20 %, ohrožujícího život o 33 % a intrakraniálního o 77 %) při podávání dabigatranu 110 mg oproti dobře kontrolovanému warfarinu.
„Pro každého klinika je samozřejmě nejdůležitější znát, jak se to, co ukázala studie, odráží v praxi v různých kohortách pacientů a jak to interpretovat,“ pokračoval prof. S. Connoly. Jako příklad první kohorty si vzal pacientskou populaci pokračovací studie RELY ‑ ABLE sledující pacienty ze studie RE ‑ LY, kterým byl po jejím ukončení dále zaslepeně podáván dabigatran. Výsledky z klinické reality jsou vysoce konzistentní s původními zjištění studie RE ‑ LY, dávka 150 mg byla obecně účinnější v prevenci ischemické CMP a měla o něco vyšší riziko krvácení než dávka 110 mg, obě dávky dabigatranu – 150 mg i 110 mg – byly spojeny pouze s nízkou mírou výskytu intrakraniálního krvácení. Mortalita byla srovnatelná v obou skupinách pacientů.
„Za pozornost stojí především fakt, že vstupní charakteristiky pacientů užívajících dabigtran 110 mg a 150 mg, kteří buď pokračovali v RELY ‑ ABLE, nebo nikoli, jsou vzácně vyrovnané, např. průměrný věk pokaždé 71, resp. 72 let, nebo CHADS2 skóre shodně 2 ve všech podskupinách.
O to jsou výsledky z klinické praxe potvrzující závěry původní studie průkaznější,“ konstatoval prof. S. Connoly.
Druhou kohortou, o které hovořil, byla populace pilotního hodnocení Mini‑Sentinel, které je součástí projektu FDA nazvaného Sentinel Initiative a eviduje případy krvácení na základě elektronických zdravotních záznamů od více než 40 miliónů antikoagulovaných pacientů. U intrakraniálního krvácení a krvácení do zažívacího traktu byla kombinovaná míra výskytu za 100 000 rizikových dnů 1,8 až 2,6 krát vyšší u pacientů nově léčených warfarinem oproti nemocným nasazeným na léčbu dabigatranem.
Třetí soubor ve vystoupení prof. S. Connolyho reprezentovala dánská národní prospektivní kohortová studie účinnosti a bezpečnosti dabigatranu a warfarinu „v reálném životě“.

„Registr zahrnuje cca 4 000 pacientů s dabigatranem 110 mg i 150 mg a asi 9 000 pacientů s warfarinem. Je zde případová case ‑ control evaluace, tzn. porovnávané skupiny jsou spárovány podle více srovnatelných rizikových faktorů. Porovnání je tedy dobře vypovídající – a i z něj vyplývá, že procento závažných krvácení je v klinické praxi u pacientů užívajících dabigatran a warfarin srovnatelné. Míra celkové úmrtnosti a intrakraniálních krvácení je při užívání dabigatranu nižší – i dánský registr tedy v reálném životě přesně kopíruje výsledky studie RE ‑ LY. Navíc jeho data nepotvrzují možné vyšší riziko infarktu myokardu při užívání dabigatranu, které se ve studii objevilo jako určitý trend,“ konstatoval prof. S. Connoly.
O tom, že dabigatran funguje lépe, či alespoň srovnatelně, i za Atlantikem přinášejí data mj. z registru kanadské provincie Quebec, o kterém se prof. S. Connoly také zmínil, aby závěrem mohl konstatovat, že: „Studie RELY ‑ ABLE poskytuje dodatečné informace o bezpečnosti pro velké skupiny pacientů, kteří pokračovali v užívání stejné dávky dabigatranu jako ve studii RE ‑ LY. Míra výskytu nejdůležitějších ischemických, hemoragických i fatálních příhod byla v souladu s výsledky studie RE ‑ LY. Rovněž dlouhodobé registry obecně podporují zjištění randomizované klinické studie RE ‑ LY. Dabigatran podle nich je stejně účinný nebo účinnější než warfarin v prevenci CMP, snižuje riziko intrakraniálního krvácení a může tak snižovat mortalitu pacientů.“
Jak zahájit optimální antikoagulaci a jak ji udržet?
Projděte si nyní spolu s námi interaktivní kazuistiku, kterou pro účastníky satelitního sympozia připravil doc. Jonas Oldgren, přednosta kardiologické kliniky univerzitní nemocnice ve švédské Uppsale.
Kazuistika – popis: Pacientka, 72 let, bývalá kuřačka. Hypertenze dobře kontrolovaná enalaprilem 20 mg denně. Paroxysmální FS, od roku 2011 4 – 6 rozpoznaných epizod ročně, většinou odezněly spontánně, 2krát elektrická kardioverze. Pacientka odmítala warfarin, proto zpočátku léčena kyselinou acetylsalicylovou, poslední rok na léčbě warfarinem s TTR 68 %.
Aktuálně: Neuvádí žádné symptomy, EKG sinusový rytmus 70 tepů/ min, laboratorní vyšetření: hemoglobin 137 g/ l, leukocyty 11,2 × 109/ l, destičky 211 × 109/ l, kreatinin 88 μmol/ l, sodík 137 mmol/ l, draslík 4,3 mmol/ l, glykémie 4,6 mmol/ l, INR 2,4.
Při poslední návštěvě chtěla diskutovat o možnosti užívání NOACs, o kterých se dočetla, že jsou komfortnější, bez nutnosti monitoringu apod.
CO BYSTE DOPORUČILI?
- Pokračovat v podávání warfarinu?
- Předepsat NOAC?
Druhou možnost zvolilo 69 % účastníků sympozia a souhlasil s ní i doc. J. Oldgren. Důkaz pro správnost tohoto většinového názoru lze najít ve vystoupení prof. S. Connolyho výše.
Doc. J. Oldgren navíc připomněl, jak má vypadat správný postup přechodu z jedné léčby na druhou. „Podle doporučení EHRA je možno z warfarinu na NOAC převést okamžitě pacienty s INR < 2. Pokud je INR v rozmezí od 2 do 2,5, je to možné rovněž ihned, ale lepší je zahájit podávání až druhý den po vysazení.“
Kazuistika – pokračování: Pacientce byl vysazen warfarin, laboratorní vyšetření den poté: hemoglobin 134 g/ l, kreatinin 86 μmol/ l, clearance kreatininu 56 ml/ min, INR 1,9. Bylo rozhodnuto zahájit podávání NOAC.
CO BYSTE DOPORUČILI?
- Začít s dabigatranem 150 mg 2× denně.
- Začít s dabigatranem 110 mg 2× denně.
S první variantou souhlasilo 69 % posluchačů a s ohledem na laboratorní nález pacientky (viz výše), její věk i celkové riziko, v němž je prioritou zabránění vzniku ischemické CMP, ji schválil i doc. J. Oldgren. Poukázal přitom zejména na důležitost posouzení renálních funkcí před zahájením léčby dabigatranem. „Je třeba zhodnotit clearance kreatininu CrCl výpočtovou metodou, aby byli z léčby vyloučeni nemocní s těžkou poruchou funkce ledvin – CrCl < 30 ml/ min.“
Kazuistika – pokračování: Po 4 měsících užívání dabigatranu 150 mg 2× denně pacientka přichází pro nepravidelný srdeční rytmus s týden trvající dušností. EKG prokázána FS 80 – 90 tepů/ min., krevní tlak 140/ 90 mm Hg, dýchání poslechově čisté. Doporučeno přidání perorálního betablokátoru a objednání k elektivní kardioverzi.
CO BYSTE DOPORUČILI?
- Pokračovat i přes kardioverzi v podávání dabigatranu.
- Převést pacientku do provedení kardioverze na warfarin.
Většinový názor účastníků sympozia byl 90 % pro variantu 1 a doc. J. Oldgren jej doprovodil důkazem: „Observační data ze studie RE ‑ LY pocházející od velké kohorty pacientů s FS prokázaly nižší riziko CMP v souvislosti s provedenou kardioverzí u pacientů léčených dabigatranem i warfarinem, což akceptují doporučení EHRA. CMP a systémový embolizmus do 30 dnů po elektrické kardioverzi se vyskytl u 0,77 % pacientů užívajících dabigatran 110 mg, u 0,3 % s dabigatranem 150 mg a u 0,6 % s warfarinem. Pro dabigatran 110 mg bylo riziko oproti warfarinu o 28 % vyšší, pro dabigatran 150 mg o 51 % nižší. Pokud jde o výskyt závažného krvácení, do 30 dnů po kardioverzi je zaznamenalo jen 1,7 % pacientů s dabigatranem 110 mg, 0,6 % s dabigatranem 150 mg a 0,6 % s warfarinem. To vedlo k formulaci doporučení v guidelines ESC, že dostupná data ukazují, že elektivní kardioverze může být bezpečně provedena při podávání dabigatranu.
Kazuistika – dokončení: Kardioverze byla pacientce úspěšně provedena beze změny medikace. Aktuálně je bez příznaků FS, na EKG sinusový rytmus. Dabigatran 150 mg je dobře tolerován.
CO BYSTE DOPORUČILI?
- Pokračovat v dlouhodobé antikoagulaci dabigatranem.
- Nepokračovat v dlouhodobé antikoagulaci dabigatranem.
I zde se většinový názor přiklonil k variantě 1. „Studie RELY ‑ ABLE poskytuje důkazy, že nižší míra výskytu CMP, závažných krvácení a úmrtnosti pozorovaná při podávání dabigatranu ve studii RE ‑ LY přetrvává minimálně další 2 roky. Dlouhodobé setrvání pacientky na dabigatranu 150 mg je tedy plně oprávněné a evidence‑based,“ zakončil svou interaktivní kazuistiku doc. J. Oldgren (pozn. red.: V ČR je vždy nutno dodržet podmínky úhrady pro předpsání dabigatranu).
Antikoagulační strategie sekundární prevence CMP
„FS zvyšuje riziko vzniku CMP, z nichž většina je ischemických, zanechávajících v případě přežití vážné trvalé následky. Tradiční, donedávna výlučně podávané léky, např. warfarin, mají své limity, zejména v podobě vyššího rizika závažných krvácení včetně nejobávanějšího z nich – intrakraniálního krvácení. S jeho devastačními účinky se u svých pacientů bohužel setkávám každý den. Právě tyto obavy jsou důvodem, proč je většina pacientů s FS nedostatečně koagulována, čímž u nich roste riziko ischemické CMP a ocitají se v bludném kruhu,“ zrekapituloval v úvodu dalšího příspěvku neurolog prof. Hans ‑ Christoph Diener z Universität Duisburg ‑ Essen, SRN. „Musíme si uvědomit, že z pohledu pacienta není důležité, zda utrpí spíše ischemickou, či hemoragickou CMP, pro něj je to prostě iktus se všemi důsledky, kterému se musíme snažit zabránit.“
Perorální antikoagulancia jsou v se-kundární prevenci po již prodělané CMP u pacientů s FS výrazně účinnější než kyselina acetylsalicylová (ASA). Data z evropské multicentrické randomizovanmé placebem kontrolované studie EAFT zahrnující data od 1 007 pacientů prokázala 66% snížení rizika CMP s warfarinem (INR 2,5 – 4,0) oproti placebu a jen 14% s ASA 300 mg/ den oproti placebu.
Jak si stojí v prevenci CMP a systémového embolizmu NOACs? Z metaanalýzy registračních studií s využitím Petovy metody pro kombinování poměrů šancí (odds ratio, OR) vyšlo pro vznik ischemické CMP či systémového embolizmu u pacientů s FS a prokázanou CMP či TIA v anamnéze:
- OR 0,85 ve prospěch NOACs celkově oproti warfarinu, konkrétně,
- OR 0,75 ve prospěch dabigatranu 150 mg ve studii RE ‑ LY,
- OR 0,76 ve prospěch apixabanu ve studii ARISTOTLE,
- OR 0,84 ve prospěch dabigatranu 110 mg ve studii RE ‑ LY,
- OR 0,94 ve prospěch rivaroxabanu ve studii ROCKET ‑ AF.
S využitím stejné metody byly výsledky pro vznik hemoragické CMP u pacientů s FS a prokázanou CMP či TIA v anamnéze:
- OR 0,44 ve prospěch NOACs celkově oproti warfarinu, konkrétně,
- OR 0,20 ve prospěch dabigatranu 110 mg ve studii RE ‑ LY,
- OR 0,31 ve prospěch dabigatranu 150 mg ve studii RE ‑ LY,
- OR 0,42 ve prospěch apixabanu ve studii ARISTOTLE,
- OR 0,73 ve prospěch rivaroxabanu ve studii ROCKET ‑ AF.
Pokud jde o pravděpodobnost vzniku závažného krvácení, vyšlo u pacientů s FS a prokázanou CMP či TIA v anamnéze:
- OR 0,86 ve prospěch NOACs celkově oproti warfarinu, konkrétně,
- OR 0,65 ve prospěch dabigatranu 110 mg ve studii RE ‑ LY,
- OR 0,74 ve prospěch apixabanu ve studii ARISTOTLE,
- OR 0,96 ve prospěch rivaroxabanu ve studii ROCKET ‑ AF.
- OR 1,02 ve prospěch dabigatranu 150 mg ve studii RE ‑ LY,
„Z uvedených údajů lze dopočítat, že NOACs snižují relativní riziko CMP a systémového embolizmu o 14 %, absolutní riziko o 0,7 % a k zabránění vzniku jedné klinické události je třeba léčit 134 pacientů s FS po předchozí prodělané CMP či TIA, což je velmi příznivý výsledek, který zajímá zejména plátce zdravotní péče. Pro závažná krvácení platí snížení relativního rizika o 13 %, absolutního rizika o 0,8 % a k zabránění vzniku jedné klinické události je třeba léčit 125 nemocných,“ konstatoval prof. H. Diener. „NOACs tím potvrzují svůj význam pro optimalizaci prevence CMP v primární i sekundární prevenci. Apixaban, dabigatran i rivaroxaban jsou v porovnání s warfarinem superiorní, pokud jde o snižování rizika hemoragického iktu, pouze dabigatran 150 mg 2krát denně však zároveň statisticky významně dokáže v porovnání s warfarinem snižovat v primární prevenci incidenci ischemické CMP.“
Optimalizace perioperační ochrany před CMP
„Přibližně 10 % pacientů s perorální antikoagulací warfarinem každým rokem přeruší léčbu z důvodu chirurgického či intervenčního zákroku,“ poukázal na další problém z klinické praxe prof. John W. Eikelboom z Hamilton General Hospital v Kanadě. „Z důvodu dlouhého plazmatického poločasu antagonistů vitaminu K dochází k vysazení léčby průměrně 5 dnů před plánovaným výkonem, čímž se pacienti s FS na významně dlouhou dobu ocitají ve středně závažném až závažném riziku tromboembolizmu. NOACs mají kratší plazmatický poločas a mnohem prediktabilnější antikoagulační účinek než warfarin.
Před plánovaným invazivním výkonem u pacientů s FS léčených NOACs je potřeba zvážit podle doporučení EHRA věk, anamnézu krvácivých příhod a komplikací, renální funkce i typ plánovaného výkonu. Mezi ty s nízkým rizikem krvácení patří např. většina endoskopií s bioptickým odběrem, biopsie prostaty a močového měchýře, elektrofyziologické vyšetření či radiofrekvenční katetrizační ablace pro supraventrikulární tachykardii, angiografie či implantace kardiostimulátoru nebo kardioverter ‑ defibrilátoru. Naopak vysoké riziko krvácení provází levostranné ablace, spinální či epidurální anestezii a lumbální punkce, hrudní a abdominální výkony, velké ortopedické operace, biopsie jater a ledviny či transuretální resekci prostaty,“ uvedl prof. J. Eikelboom.
Dále připomněl, že v závislosti na míře rizika plánovaného výkonu je třeba vzít do úvahy i renální funkce. Pokud je clearance kretininu (CrCl) ≥ 80 ml/ min, je možno všechna tři NOACs vysadit shodně ≥ 24 hod před plánovaným výkonem s nízkým rizikem a ≥ 48 hod před výkonem s vysokým rizikem krvácení.
Ve studii RE ‑ LY prošlo 4 591 pacientů srovnatelnými typy chirurgických výkonů a intervencí. Analýzou této skupiny bylo potvrzeno, že výskyt krvácivých i tromboembotických komplikací byl u nich po předchozím užívání dabigatranu v obou sledovaných dávkách srovnatelný s warfarinem:
- závažná krvácení – dabigatran 110 mg 3,8 % vs dabigatran 150 mg 5,1 % vs warfarin 4,6 %,
- fatální krvácení – 0,2 % vs 0,1 % vs 0,1 %,
- úmrtí z KV příčin, ischemická CMP, systémový embolizmus (kompozitní primární end‑point RE ‑ LY) – 1,2 % vs 1,5 % vs 1,2 %.
U pacientů, kteří se výkonu podrobili ≤ 48 hod po vysazení antikoagulace, bylo s užíváním dabigatranu spojeno dokonce nižší riziko krvácení než v případě warfarinu:
- Závažná krvácení < 24 hod po vysazení antikoagulace – 2,8 % s dabigatranem 110 mg vs 6,8 % s dabigatranem 150 mg vs 15,4 % s warfarinem.
- Závažná krvácení 24 – 48 hod po vysazení antikoagulace – 3,2 % s dabigatranem 110 mg vs 3,3 % s dabigatranem 150 mg vs 9 % s warfarinem.
Pro urgentní chirurgické zákroky platí u pacientů s FS užívajících NOACs obecné evropské doporučení odložit výkon, je‑li to možné, alespoň 12 hod od podání poslední dávky antikoagulancia. Přitom je třeba pečlivě zvažovat riziko krvácení oproti naléhavosti operace.
„Praktická doporučení EHRA uvádějí, že operace by měla proběhnout min. 12 hod, ideálně 24 hod od vysazení antikoagulace NOACs. Pro ověření možného vlivu renální insuficience či konkomitantní medikace na průběh odeznívání antikoagulačního účinku se doporučuje provádět testy koagulace. Žádná konkrétní strategie, včetně antidota, zatím nebyla klinicky ověřena,“ konstatoval prof. J. Eikelboom.
Ve studii RE ‑ LY nicméně dabigatran i u podskupiny pacientů, kteří museli podstoupit neodkladný chirurgický výkon, prokázal srovnatelný, resp. lepší vliv na výskyt závažných krvácení než warfarin:
- závažné krvácení u neodkladného výkonu – 17,8 % s dabigatranem 110 mg vs 17,7 % s dabigatranem 150 mg vs 21,6 % s warfarinem,
- závažné krvácení u elektivních výkonů – 2,8 % vs 3,8 % vs 3,3 %.
Prof. J. Eikelboom se věnoval i otázce, kdy zahájit znovu antikoagulaci po provedeném výkonu. Obecná evropská doporučení konstatují, že „poté, kdy je dosaženo kompletní hemostázy“. Praktická doporučení EHRA uvádějí:
- pro výkony s bezprostřední a kompletní hemostázou opětovné nasazení NOACs 6 – 8 hod po výkonu,
- pro většinu ostatních chirurgických výkonů platí, že opětovné nasazení NOACs v plné dávce 48 – 72 hod po výkonu může být spojeno s vyšším rizikem krvácení, které převyšuje riziko embolizmu v důsledku vysazení antikoagulace,
- pro výkony spojené s dočasnou imobilizací pacienta se doporučuje podání nízkomolekulárního heparinu 6 – 8 hod po výkonu (je‑li dosaženo hemostázy) a opětovné nasazení NOACs 48 – 72 hod po výkonu.
U ablací pro FS je při správném vysazení a opětovném nasazení antikoagulační léčby riziko krvácení a embolizmu podobné, a to jak u dabigatranu, tak u warfarinu.
V závěrečné diskusi všichni přednášející zdůraznili, že s dabigatranem etexilátem jsou ze všech NOACs největší zkušenosti z praktického užití v různých subpopulacích pacientů – celosvětově více než 2 mil. pacientoroků hovoří samy za sebe. Prokazuje se, že velkou výhodou dabigatranu je možnost volby ze dvou účinných a bezpečných dávek, což umožňuje léčbu individualizovat podle rizika i potřeb každého pacienta. Dabigatran 150 mg 2× denně jako jediný z NOACs oproti warfarinu významně snižuje riziko výskytu ischemických CMP, což je hlavní důvod podávání antikoagulační léčby pacientům s FS, a zároveň minimalizuje výskyt intrakraniálního krvácení.
Jan Kulhavý
šéfredaktor Zdravotnických novin
jan.kulhavy@ambitmedia.cz
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2013 Číslo 3
-
Všechny články tohoto čísla
- Chlopenní vady v roce 2013
- Diagnostika aortální stenózy
- Nové směry v chirurgické léčbě aortální stenózy
- Katetrizační implantace aortální chlopně (TAVI) – současnost a novinky v roce 2013
- Těhotenství u pacientek s chlopenními náhradami
- Těhotenství u pacientek s vrozenými srdečními vadami
- Extrasystoly – Arytmie a možnosti léčby v kontextu chlopenních vad
- Několik poznámek k historii kardiochirurgie
- Vztah vlny L transmitrálního průtoku a vlny L’ pohybu mitrálního anulu k tlaku v zaklínění v plicnici u pacientů s dilatační kardiomyopatií
- Levosimendan a renální funkce
- Vybrané aspekty filozofie kardiologické péče
- Congress ESC Heart Failure – Lisabon 2013
- Dabigatran – klinická zkušenost z více než 2 milionů pacientoroků
- K životnímu jubileu prof. MU Dr. Romana Čerbáka, CSc.
- Galerie autorů
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Diagnostika aortální stenózy
- Extrasystoly – Arytmie a možnosti léčby v kontextu chlopenních vad
- Katetrizační implantace aortální chlopně (TAVI) – současnost a novinky v roce 2013
- Několik poznámek k historii kardiochirurgie
