Renální denervace a její postavení v léčbě rezistentní hypertenze
Renal denervation and its role in the treatment of resistant hypertension
Hypertension is a major health problem affecting approximately 35% of adult people. Some patients with hypertension are difficult to control despite the use of combinations of antihypertensive drugs and are considered as resistant to treatment. Hypertension is defined as resistant to treatment when a therapy of at least three drugs (including a diuretic) at correct doses has failed to control blood pressure to goal levels. The treatment of resistant hypertension includes life-style changes, the elimination of exogenous factors and secondary causes of hypertension, also the use of the maximum tolerated doses of combined antihypertensive drugs. Increasing understanding of the pathophysiology of hypertension may allow the development of new interventional method for the treatment of resistant hypertension. Renal denervation is a new invasive method of catheter based radiofrequency ablation of the sympathetic nerves located around renal arteries. The initial clinical experiences showed promising and long lasting decrease in blood pressures. Nevertheless renal denervation is still an experimental method to be used only in specialized research centers.
Keywords:
resistant hypertension – renal denervation – treatment
Autoři:
P. Vysočanová
Vyšlo v časopise:
Kardiol Rev Int Med 2012, 14(3): 207-210
Kategorie:
Antidiabetika a kardiovaskulární riziko, aterogenní dyslipidemie a její lécba
Souhrn
Hypertenze je významný zdravotní problém postihující přibližně 35 % dospělé populace. U části nemocných je obtížné dosáhnout kontroly krevního tlaku i při použití kombinační léčby. Hypertenze je definována jako rezistentní, pokud nelze dosáhnout cílových hodnot krevního tlaku ani při použití trojkombinace antihypertenziv včetně diuretika. Léčba hypertenze rezistentní k terapii zahrnuje změny životního stylu, vyloučení exogenních faktorů zvyšujících krevní tlak, došetření sekundární etiologie hypertenze a použití maximálně tolerovaných dávek kombinace antihypertenziv. Zvyšující se znalosti o patofyziologii hypertenze umožnily rozvoj nových invazivních metod léčby vysokého krevního tlaku. Renální denervace je katetrizační metoda, při které dochází k radiofrekvenční ablaci sympatických nervových vláken kolem renálních tepen. První klinické zkušenosti ukazují slibný a dlouhotrvající pokles krevního tlaku po renální denervaci. Přesto je renální denervace stále spíše experimentální metodou používanou pouze ve specializovaných centrech.
Klíčová slova:
rezistentní hypertenze – renální denervace – léčba
Úvod
Hypertenze je nejrozšířenější kardiovaskulární onemocnění současnosti, kterým trpí kolem 35 % dospělé populace rozvinutých zemí. I přes velký rozmach farmakoterapie hypertenze v posledních 40 letech, je vysoký krevní tlak dobře kontrolován jen u 40 % léčených hypertoniků (graf 1) [1]. Nedostatečná kontrola krevního tlaku vede k poškození cílových orgánů a zvyšuje riziko kardiovaskulárních onemocnění [2]. Příčiny neúspěchu v léčbě jsou různé, např. nedostatečně využívaná nebo nevhodná kombinační terapie, nedodržování režimových opatření (hl. redukce nadměrného přívodu soli), nedošetřená sekundární příčina hypertenze a hlavně nedostatečná adherence k léčbě (graf 2). O hypertenzi rezistentní k léčbě hovoříme tehdy, pokud nedosáhneme kontroly TK ani při použití trojkombinace antihypertenziv, včetně diuretika, v patřičné dávce. Údaje o výskytu rezistentní hypertenze se značně liší, podle španělského registru se vyskytuje až u 15 % léčených hypertoniků [3]. Ve specializovaných hypertenzních či nefrologických poradnách je prevalence rezistentní hypertenze ještě výrazně vyšší (v naší poradně pro léčbu hypertenze až u 37 % sledovaných pacientů).
![Kontrola TK v Evropě. Modifikováno podle [1,22].](https://pl-master.mdcdn.cz/media/image/f108e4d5b4aae99c90e587c363ad5437.png?version=1537797582)
![Použití kombinační léčby v léčbě hypertenze v ČR. Upraveno podle [23].](https://pl-master.mdcdn.cz/media/image/742b420c7eb309e34bd4a58504de3166.png?version=1537794626)
Rezistentní hypertenze
Vzhledem k tomu, že se zvyšující se hodnotou TK lineárně stoupá riziko všech kardiovaskulárních příhod, je potřeba podniknout vše dostupné ke snížení krevního tlaku k cílovým hodnotám i u pacientů s rezistentní hypertenzí [4]. Rezistentní hypertenze nemusí vždy automaticky znamenat, že se jedná o nekontrolovanou hypertenzi [5]. Prvním krokem před dalším navýšením léčby by mělo být vyloučení tzv. pseudorezistence. Nejdříve je nutné změřit hodnoty krevního tlaku standardizovaným způsobem za použití adekvátně velké manžety (až u 32 % dospělých hypertoniků je potřeba větší velikost manžety) [6,7]. Již použití nedostatečně velké manžety vede k měření falešně vyšších hodnot TK až o 10,0/8,0 mmHg [8]. Dále ověříme nedostatečnou kontrolu krevního tlaku nejlépe pomocí ambulantního monitorování krevního tlaku (AMTK). Mezi rezistentními hypertoniky se vyskytuje až ve 37 % fenomén bílého pláště, a jeho vyloučení je tedy pro další vyšetřovací algoritmus zásadní [3]. Vzácnou příčinou pseudorezistence, především u starších pacientů, je výrazná kalcifikace tepen paže, která znemožňuje plnou kompresi manžetou při měření TK (Oslerův příznak).
Optimalizace léčby
Neprávem opomíjené, a u pacientů nepopulární, je dodržování režimových opatření. Na prvním místě je to nadměrný příjem soli (NaCl), který může být až 6–10krát větší, než je doporučený. U senzitivních jedinců (u rezistentních hypertoniků až v 90 %) vede různými mechanizmy k výraznému zvýšení TK. Krevní tlak může zvýšit také nadměrný příjem alkoholu, některé návykové látky, ale i excesivní příjem kofeinu (hl. ve formě populárních energetických nápojů). Omezení příjmu soli, nadměrného příjmu alkoholu (více než tři drinky denně), redukce hmotnosti a pravidelná fyzická aktivita vedou k výraznému snížení krevního tlaku, až o 22,7/9,1 mmHg [9].
V dalším kroku je potřeba u každého pacienta optimalizovat farmakoterapii [10]. Častým nedostatkem bývá chybějící diuretikum, dále použití nedostatečné dávky či nevhodné léčebné kombinace antihypertenziv (např. léky stejné lékové skupiny). Nezbytností je věnovat dostatek pozornosti i farmakoterapii přidružených onemocnění (např. kortikoidy, hormonální antikoncepce či nesteroidní antiflogistika). Nesmí se opomenout ani možnost užívání léků bez předpisu lékaře – na bázi volně prodejných léků (např. NSA, ale i nosní kapky se sympatikomimetiky). Ovlivnění této medikace je někdy nemožné (např. kortikoterapie), často obtížné pro malou ochotu pacientů změnit životní styl, ale někdy i pro nedostatečnou mezioborovou spolupráci. Nejčastějším důvodem selhání farmakoterapie je nedostatečná adherence pacienta k léčbě [11]. Až 40 % nově diagnostikovaných hypertoniků přestane léky užívat v průběhu prvního roku od diagnózy. Také u pacientů s rezistentní hypertenzí musíme počítat s non-compliance k léčbě. Vliv mohou mít nežádoucí účinky podávané farmakoterapie, špatná tolerance poklesů krevního tlaku, nedostatečné poučení pacienta o nezbytnosti trvalé léčby, ale počítat musíme i s účelovým jednáním. Zde nám, kromě opakovaného poučení o riziku přerušení léčby, výběru dobře tolerovaných antihypertenziv, může pomoci maximální zjednodušení terapie – léky užívané pouze jednou denně, využití fixních kombinací. Tam, kde se kontrola TK nezlepší, je vhodná některá metoda k ověření compliance – počítání předepsaných tablet a event. verifikace užívání předepsané medikace stanovením hladiny daného léku v séru, případně jeho přítomností v moči [12].
Pokud výše uvedená opatření nevedou ke zlepšení kontroly hypertenze, je potřeba vyloučit případnou sekundární etiologii hypertenze. Již ze základního biochemického vyšetření a vyšetření moči můžeme rozpoznat většinu renoparenchymatózních onemocnění. Ultrazvukové, event. angiografické diagnostické metody (CT, NMR, DSA) jsou vhodné k vyšetření možné renovaskulární příčiny. Nezbytné je rovněž pomýšlet na endokrinologickou příčinu – primární hyperaldosteronizmus se vyskytuje asi u 11 % rezistentních hypertoniků [13], méně často pak třeba feochromocytom, Cushingův syndrom nebo tyreopatie. Zvláště u nemocných s elevací TK v nočních hodinách je třeba myslet i na existenci syndromu obstrukční spánkové apnoe (vyšetřit lze ve spánkové laboratoři či pomocí ApneaLinku).
Pokud se nám nepodaří dosáhnout cílových hodnot TK žádným z výše uvedených kroků, jedná se o tzv. „pravou“ rezistenci k léčbě. Podle literárních údajů i našich zkušeností se vyskytuje u méně než 5 % hypertoniků [14], což je výrazný rozdíl proti španělskému registru, právě díky uplatnění komplexního přístupu k terapii hypertenze. Také pro tyto nemocné se otevírají nové možnosti ke zlepšení kontroly TK v renální denervaci (RDN) – v invazivní katetrizační metodě ovlivňující vedení v sympatických nervových pleteních lokalizovaných ve stěnách renálních tepen.
Hypertenze a sympatický nervový systém
Ledviny a sympatický nervový systém hrají v patofyziologii hypertenze velkou roli [15,16]. Sympatický nervový systém zodpovídá převážně za rychlou regulaci krevního tlaku, ale působí i na systém renin-angiotenzin, který se uplatňuje spíše v dlouhodobé kontrole TK. Zvýšený tonus sympatiku zvyšuje produkci angiotenzinu II jak na systémové, tak tkáňové úrovni. Krátkodobé zvýšení sympatického tonu je výhodné v zátěžových situacích. Zvyšuje tlak, srdeční frekvenci, zlepšuje prokrvení orgánů, zvyšuje glykogenolýzu a lipolýzu, v ledvinách stimuluje tvorbu reninu a zvyšuje reabsorpci sodíku. Chronicky zvýšená aktivita sympatického systému má však trvalé negativní důsledky nejen v hypertenzi, vazokonstrikci, ale i v hypertrofii levé komory, zvýšení inzulinové rezistence, trombogenního efektu, vede k retenci sodíku, a tím ke zvýšení plazmatického objemu. Sympatický nervový systém v ledvinách je tvořen vlákny eferentními, která zprostředkují efekt v ledvině, a vlákny aferentními, která naopak vedou impulzy z ledvin do hypotalamu a významným způsobem zvyšují aktivitu centrálního sympatiku. Při renální denervaci dochází k přerušení jak eferentních, tak aferentních nervových vláken. Denervace tak vede ke snížení noradrenalinu v ledvinách, což se projeví snížením tvorby reninu a zvýšením průtoku renální tepnou. Snížením aferentních impulzů vedoucích z ledvin do CNS dochází k poklesu celkového tonu sympatiku.
Renální denervace
První pokusy o renální denervaci vedené terapeutickou nouzí v léčbě maligní hypertenze proběhly chirurgickou cestou již ve 40. letech minulého století [17]. Metoda byla velmi úspěšná z pohledu léčby hypertenze – systolický krevní tlak klesal až o 30 mmHg, diastolický o 20 mmHg. Byla však zatížena vysokými operačními komplikacemi a četnými nežádoucími účinky, které přetrvávaly i dlouho po výkonu (posturální hypotenze, tachykardie, dušnost, sexuální dysfunkce). S nástupem účinné farmakoterapie pak byla chirurgická léčba odsunuta do pozadí. Novodobě renální denervaci nechirurgickou technikou poprvé představil dr. Schlaich z Melbourne v roce 2009 jako technicky snadnou metodu bez závažných nežádoucích účinků s významným efektem na zlepšení kontroly TK [18]. V témže roce byla publikována i první prospektivní studie Simplicity HTN 1, jejímž cílem bylo zejména ověření bezpečnosti a potvrzení účinnosti. Průměrný pokles TK byl o 24/11 mmHg za rok a o 32/14 mmHg za dva roky. Vyskytla se jediná vážná komplikace – disekce renální tepny řešená PTA + stent [19]. Po této studii následovala již první randomizovaná studie Simplicity HTN 2 s rezistentními hypertoniky, u nichž nebyl krevní tlak dostatečně kontrolován farmakoterapií. Zařazeno bylo 106 pacientů s průměrným vstupním TK 178/97 mmHg, kteří užívali průměrně 5,2 antihypertenziv. Před randomizací bylo u všech provedeno angiografické vyšetření renálních tepen (CT, NMR, event. DSA) a byli vyloučeni pacienti s nevhodnou anatomií nebo stenózou renální tepny. Výsledek potvrdil statisticky významný pokles TK v intervenované skupině (32/12 mmHg oproti 1/0 mmHg v kontrolní skupině léčené nadále farmakoterapií) [20]. V současné době probíhá studie Simplicity HTN 3, která je rovněž prospektivní, randomizovaná a v níž navíc kontrolní skupina podstupuje katetrizaci bez provedení denervace („sham procedure“).
Technicky není provedení samotné denervace komplikovaným výkonem. Provádí se za hospitalizace, na katetrizačním sále, vstupem z arteria femoralis u analgosedovaného pacienta (technika shodná s koronarografií či PCI). Následně je nástřikem provedena přehledná angiografie s cílem zobrazit obě renální tepny a event. další přídatné tepny. Tepna, ve které může být výkon proveden, musí být min. 20 mm dlouhá a o průměru 4 mm. Pokud jsou tyto podmínky splněny, následuje samotná aplikace radiofrekvenčního proudu pomocí speciálního katetru Simplicity (obr. 1). V každé renální tepně je optimálně provedeno 4–6 lézí, nejméně 5 mm od sebe vzdálených, aplikovaných spirálovitě (k zabránění vzniku významného spazmu renální tepny). Na závěr je proveden kontrolní nástřik renálních tepen. Po výkonu následuje zvyklý klidový režim s ohledem na vpich v a. femoralis a následující den je pacient propuštěn. Odchází zpravidla s původně nastavenou antihypertenzní medikacií. Velkou výhodou této metody je, že tlak klesá postupně v průběhu několika měsíců, a proto je pokles TK pacienty většinou dobře tolerován, bez nutnosti zasahovat do stávající léčby.
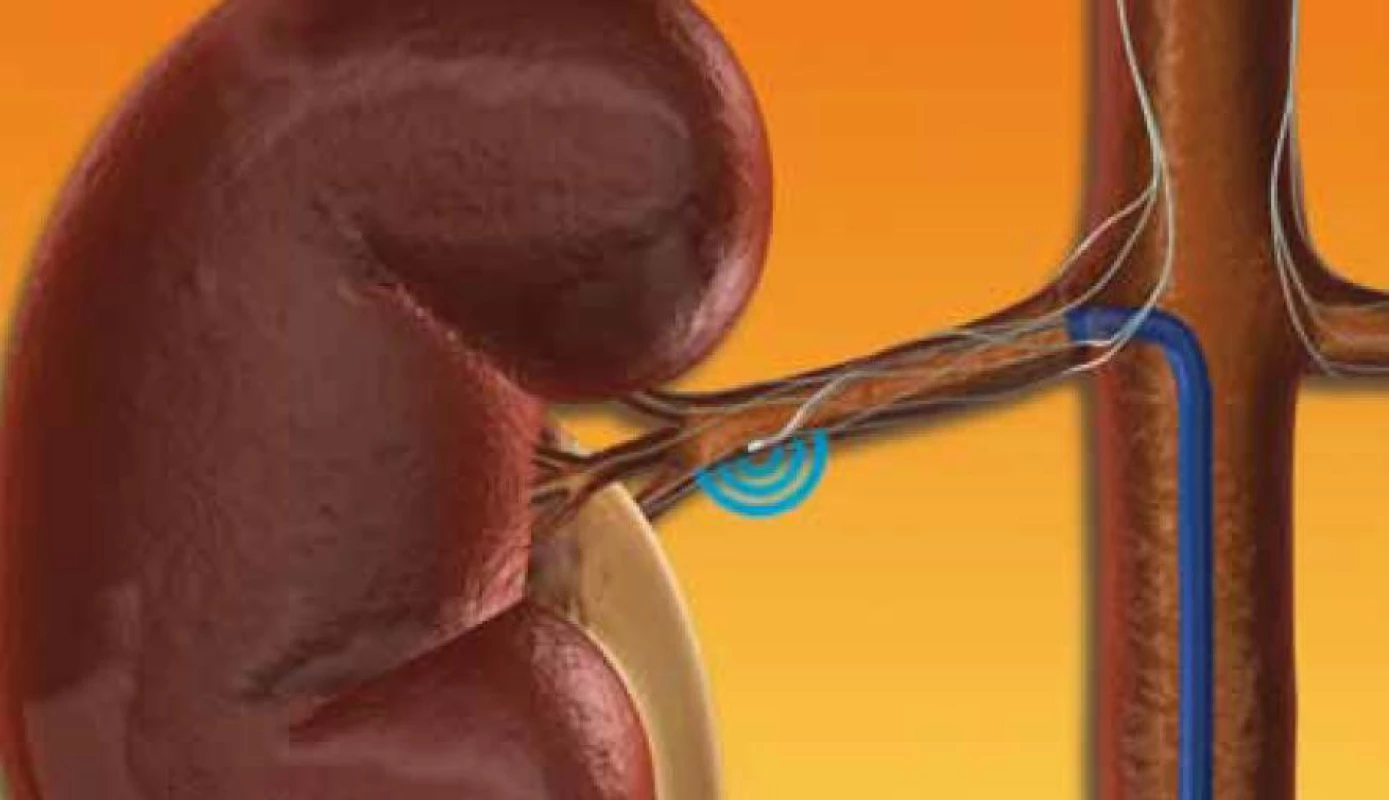
Při indikaci výkonu se v současné době držíme kritérií ze studií Simplicity HTN 1, 2, která jsou shrnuta ve společném Odborném stanovisku ČKS a ČSH [21]. Nemocného s nekontrolovanou rezistentní hypertenzí (podle definice) by měl k výkonu indikovat lékař se zkušeností s komplexní diagnostikou a léčbou arteriální hypertenze. Před výkonem je nezbytné provedení AMTK a dále vhodné metody k potvrzení adherence k léčbě. Pacient by měl být sledován min. šest měsíců a jeho TKS v ordinaci by měl být ≥ 160 mmHg, průměrný TK při AMTK ≥ 140 mmHg. Dalšími kritérii jsou věk 18–85 let, hemodynamická stabilita a glomerulární filtrace ≥ 1,0 ml/s. Kontraindikacemi výkonu jsou sekundární hypertenze, anamnéza cévní mozkové příhody či infarktu v posledních šesti měsících, významná chlopenní vada, stav po implantaci ICD, diabetes 1. typu, morbidní obezita (BMI ≥ 35), renální insuficience a přítomnost jiné nemoci výrazně ovlivňující délku života. Výkon rovněž nelze provést u nemocných s nepříznivou morfologií některé renální tepny (přítomnost stenóz, masivních kalcifikací, stav po předchozí PTA, tepna krátká či užší než 4 mm).
Závěr
Přesto že první zkušenosti s RDN vypadají nadějně – výkon je dobře tolerován, s výrazným vlivem na TK a s minimem komplikací – je při indikování tohoto zákroku potřeba brát v úvahu i možná úskalí. Jedná se o zákrok trvalé povahy, kdy dochází trvale k porušení sympatické inervace v oblasti ledvin, a tím je významně ovlivněn renin-angiotenzinový systém. V tuto dobu známe pouze data ohledně poklesu TK a chybí nám údaje o vlivu na morbiditu a mortalitu. Rovněž není jasný dlouhodobý efekt na pokles TK, protože dosud nejdelší publikované sledování trvalo dva roky. Odpovědi na řadu otázek nám přinese zřejmě již blízká budoucnost, protože v současné době probíhá celá řada studí (vč. Simplicity HTN 3), která by mohla většinu otázek objasnit. V tuto dobu je u nás provedení výkonu vázáno výhradně na kardiovaskulární centra splňující kritéria uvedená v Odborném stanovisku ČKS a ČSH. Optimálně by měl být každý pacient před výkonem kompletně vyšetřen na pracovišti zabývajícím se diagnostikou a léčbou hypertenze (tab. 1).

Doručeno do redakce 20. 8. 2012
Přijato po recenzi 3. 9. 2012
MUDr. Petra Vysočanová
Interní kardiologická klinika
LF MU a FN Brno-Bohunice
vysocanova@seznam.cz
Zdroje
1. Cifkova R, Skodova Z, Bruthans J et al. Longitudinal trends in cardiovascular mortality and blood pressure levels, prevalence, awareness, treatment, and control of hypertension in the Czech population from 1985 to 2007/2008. J Hypertens 2010; 28 : 2196–2203.
2. Lewington S, Clarke R, Qizilbash N et al. Prospective Study Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one milion adults in 61 prospective studies. Lancet 2002; 360 : 1903–1913.
3. de la Sierra A, Segura J, Banegas JR et al. Clinical features of 8,295 patients with resistant hypertension classified on the basis of ambulatory blood pressure monitoring. Hypertension 2011; 57 : 892–902.
4. Lloyd-Jones DM, Evans JC, Larson MG et al. Treatment and control of hypertension in the community: a prospective analysis. Hypertension 2002; 40 : 640–646.
5. Calhoun DA, Jones D, Textor S et al. Resistant hypertension: diagnosis, evaluation, and treatment: a scientific statement from the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research. Circulation 2008; 117: e510–e526.
6. Pickering TG, Hall JE, Appel LJ et al. Recommendations for blood pressure measurement in humans and experimental animals: part 1: blood pressure measurement in humans: a statement for professionals from the Subcommittee of Professional and Public Education of the American Heart Association Council on High Blood Pressure Research. Circulation 2005; 111 : 697–716.
7. Farsky S, Benova K, Krausova D et al. Clinical blood pressure measurement verification when comparing a Tensoval duo control device with a mercury sphygmomanometer in patients suffering from atrial fibrillation. Blood Press Monit 2011; 16 : 252–257.
8. Bovet P, Hungerbuhler P, Quilindo J et al. Systematic difference between blood pressure readings caused by cuff type. Hypertension 1994; 24 : 786–792.
9. Pimenta E, Gaddam KK, Oparil S et al. Effects of dietary sodium reduction on blood pressure in subjects with resistant hypertension: results from randomized trial. Hypertension 2009; 54 : 475–481.
10. Pimenta E, Calhoun DA. Treatment of resistant hypertension. J Hypertens 2010; 28 : 2194–2195.
11. Park J, Campese V. Clinical characteristic of resistant hypertension: the importance of compliance and the role of diagnostic evaluation in delineating pathogenesis. J Clin Hypertens 2007; 9 (Suppl 1): 7–12.
12. Štrajch B, Chytil L, Kurcová I et al. Jak posoudit non-compliance k farmakoterapii u těžké rezistentní hypertenze? Cor Vasa 2011; 53 : 429–432.
13. Rossi GP, Bernini G, Caliumi C et al. A prospective study of the prevalence of primary aldosteronism in 1,125 hypertensive patients. J Am Coll Cardiol 2006; 48 : 2293–2300.
14. Garg JP, Elliott WJ, Folker A et al. Resistant hypertension revisited: a comparison of two university--based cohorts. Am J Hypertens 2005; 18 : 619–626.
15. Sobotka PA, Mahfoud F, Schlaich MP et al. Sympatho-renal axis in chronic disease. Clin Res Cardiol 2011; 100 : 1049–1057.
16. DiBona GF, Kopp UC. Neural control of renal function. Physiol Rev 1997; 77 : 75–197.
17. Hoobler SW, Manning JT, Paine WG et al. The effects of splanchnicectomy on the blood pressure in hypertension: a controlled study. Circulation 1951; 4 : 173–183.
18. Schlaich MP, Sobotka PA, Krum H et al. Renal sympathetic-nerve ablation for uncontrolled hypertension. N Engl J Med 2009; 361 : 932–934.
19. Simplicity HTN-1 Investigators. Catheter-based renal sympathetic denervation for resistant hypertension: durability of blood pressure reduction out to 24 months. Hypertension 2011; 57 : 911–917.
20. Esler MD, Krum H, Sobotka PA et al. Simplicity HTN-2 Investigators. Renal sympathetic denervation in patients with treatment-resistant hypertension: a randomised controlled trial. Lancet 2010; 376 : 1903–1909.
21. Widimský P, Filipovský J, Widimský J et al. Expert consensus statement of the Czech Society of Cardiology and the Czech Society of Hypertension on catheter-based sympathetic renal denervation procedures in the Czech Republic. Cor Vasa 2012; 54: e108–e112.
22. Wolf-Maier K, Cooper RS, Kramer H et al. Hypertension treatment and control in five European countries, Canada and the United States. Hypertension 2004; 43 : 10–17.
23. Widimský J, Sachová M, Lánská V. Profil rizikových faktorů vybraného souboru hypertoniků v ordinacích praktických lékařů a účinnost a snášenlivost léčebné strategie s použitím rilmenidinu. Výsledky 2. a 3. fáze průzkumu DRIVE. Prakt Lék 2005; 85 : 261–267.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2012 Číslo 3
-
Všechny články tohoto čísla
- Antidiabetika a kardiovaskulární riziko, dyslipidemie a jejich léčba
- Antidiabetika a kardiovaskulární riziko – dříve a nyní
- Význam stanovení apolipoproteinů B a A-1 pro klinickou praxi
- Hypertriglyceridemie a kardiovaskulární riziko
- Reziduální vaskulární riziko a možnosti jeho ovlivnění
- Zítřky lipidy modifikující terapie – jaké budou?
- Náhlá smrt v kardiologii
- Troponin jako prognostický rizikový faktor u pacientů hospitalizovaných pro akutní dekompenzaci chronického systolického srdečního selhání
- Léčba levosimendanem: up-date 2012
- Ticagrelor u pacientů s akutním koronárním syndromem
-
Antitrombotica v prevenci cévní mozkové příhody
1. část – Význam protidestičkové léčby - Renální denervace a její postavení v léčbě rezistentní hypertenze
- Co je nového v Evropských doporučeních pro diagnostiku a léčbu srdečního selhání
- Hot-Lines z evropského sjezdu kardiologické společnosti – ESC 2012
- Mitrální stenóza v terminální fázi – kazuistika
- Galerie autorů
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Význam stanovení apolipoproteinů B a A-1 pro klinickou praxi
- Ticagrelor u pacientů s akutním koronárním syndromem
- Hypertriglyceridemie a kardiovaskulární riziko
- Troponin jako prognostický rizikový faktor u pacientů hospitalizovaných pro akutní dekompenzaci chronického systolického srdečního selhání
