Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů
Cardiovascular risk stratification and new serum lipid target levels
Cardiovascular diseases are the leading cause of morbidity and mortality in developed countries and their prevention is one of the cornerstones of today’s preventive medicine. Preventive strategy is based on healthy lifestyle changes and, if required, medication addressing the particular risk factors. Individual cardiovascular risk assessment in each patient must form an integral part of the therapeutic considerations, as it will point towards suitable therapeutic measures aimed at achieving a specific therapeutic target.
Key words:
cardiovascular diseases – risk factors – SCORE – LDL-cholesterol
Autoři:
E. Tůmová; M. Vráblík
Působiště autorů:
Centrum preventivní kardiologie, III. interní klinika – klinika endokrinologie a metabolismu 1. LF UK a VFN v Praze
Vyšlo v časopise:
Kardiol Rev Int Med 2017, 19(3): 152-156
Souhrn
Prevence kardiovaskulárních nemocí coby hlavní příčiny morbidity a mortality ve vyspělých zemích je jedním z pilířů preventivní medicíny současnosti. Strategie prevence se zakládá především na vhodných režimových opatřeních, v případě potřeby jistě také na farmakoterapii jednotlivých rizikových faktorů. Nezbytnou nutností při terapeutické rozvaze je ovšem stanovení individuálního kardiovaskulárního rizika pacienta, které nás následně nasměruje na adekvátní léčebná opatření za konkrétním terapeutickým cílem.
Klíčová slova:
kardiovaskulární onemocnění – rizikové faktory – SCORE – LDL cholesterol
Stanovení celkového kardiovaskulárního (KV) rizika vyjadřuje pravděpodobnost rozvoje ne/ fatální KV příhody v určeném časovém období u konkrétního jedince.
Veškerá současná doporučení pro prevenci KV onemocnění (KVO) v praxi jsou zaměřená na stanovení celkového KV rizika – čím vyšší je celkové riziko, tím intenzivnější by měla být léčba. V rámci zhodnocení tohoto rizika je k dispozici mnoho skórovacích systémů, které lékaři pomohou stanovit individuální KV riziko pacienta. Jedním z nejužívanějších nástrojů ke stratifikaci rizika v praxi je systém SCORE [1], který je založen na velkém reprezentativním vzorku pacientů z Evropy. Tyto tabulky rizik by měly v praxi usnadnit stanovení individuálního KV rizika v rámci primární prevence, tedy u pacientů bez dokumentovaného KVO. Pacienti, kteří již některé z KVO prodělali (např. akutní koronární syndrom, cévní mozková příhoda (CMP) atd.), jsou automaticky zařazeni do skupiny jedinců s velmi vysokým rizikem výskytu další KV příhody.
Principy stanovení KV rizika
- Pacienti s
- dokumentovaným KVO,
- diabetem 1. nebo 2. typu,
- kombinací několika rizikových faktorů,
- chronickým renálním selháním
jsou automaticky ve vysokém či velmi vysokém KV riziku. Pro tyto jedince není zapotřebí žádný skórovací systém, protože u všech takto nemocných pacientů je nezbytné intenzivně léčit veškeré rizikové faktory.
- Všechny další pacienty je potřeba důkladně vyšetřit, odebrat anamnestická data a stanovit individuální KV riziko pomocí skórovacích systémů, jako jsou nomogramy SCORE. Mnoho zdánlivě zdravých jedinců je nositelem kombinace rizikových faktorů, které mohou společně představovat nečekaně vysoké riziko rozvoje KV příhod.
Hodnocení rizika pomocí tabulek SCORE
Systém SCORE stanovuje 10leté kumulativní riziko vzniku první fatální KV příhody, ať už se jedná o akutní infarkt myokardu (IM), CMP či jiné onemocnění založené na tepenném uzávěru, jako je náhlá srdeční smrt. Riziko v tomto případě stanovujeme z přehledných tabulek, které jsou v Evropě rozdílné pro země s vysokým a nízkým rizikem, přičemž ČR je zemí s nízkým rizikem KVO (obr. 1). Důvod, proč tabulky hodnotí pouze riziko fatálních KV příhod, je ten, že stanovení nefatální KV příhody je závislé na definici, kvalitě diagnostických testů a metod. Toto vše se může v jednotlivých zemích i zdravotnických zařízeních lišit. Riziko nefatálních KV příhod je také, přirozeně, významně vyšší ve srovnání s rizikem fatálních KV příhod. Individuální riziko zjištěné dosazením dat do tabulek SCORE je možné vynásobit třemi v případě mužského pohlaví a čtyřmi v případě ženského pohlaví, čímž získáme celkové riziko rozvoje KV příhod, fatálních i nefatálních, přičemž toto celkové KV riziko lehce klesá u starších osob. Pokud tedy např. zjistíme riziko fatální KV příhody u muže 5 %, je jeho celkové KV riziko přibližně 15 % v následujících 10 letech. Individuální riziko vzniku KV příhody, které zjistíme odečtením z nomogramů, je kontinuální proměnná, proto nelze jednoznačně stanovit určitou hranici, nad níž je např. nezbytná farmakoterapie.
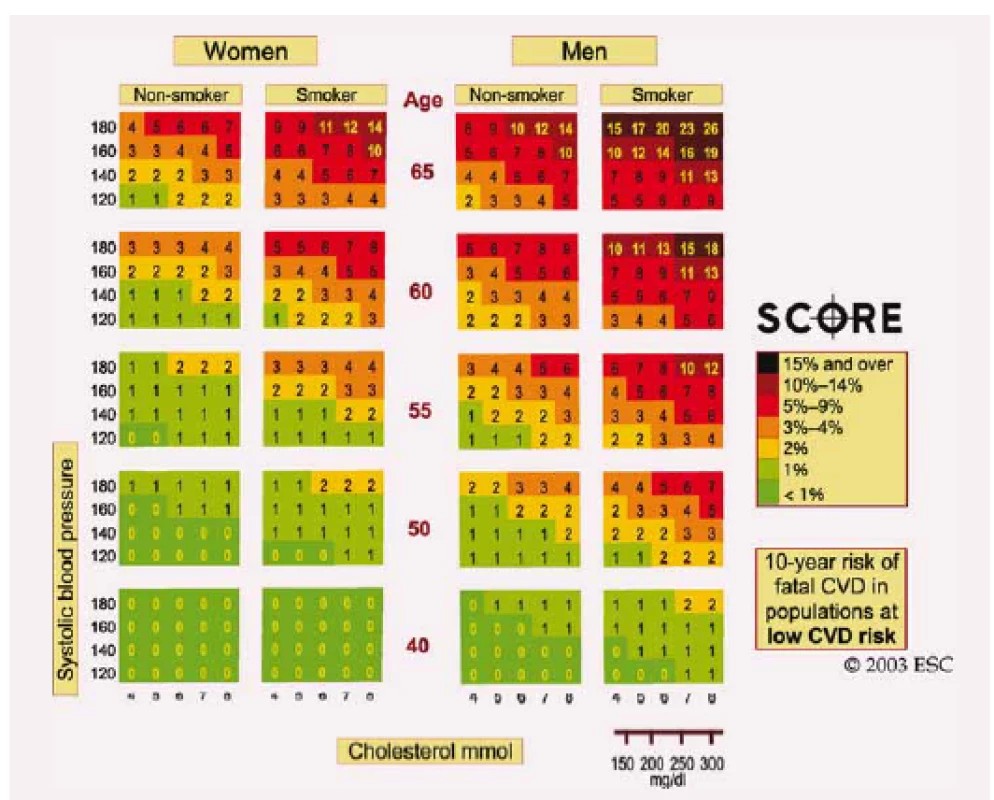
Ke stanovení 10letého rizika úmrtí z KV příčin pomocí tabulky SCORE je nutné použít nomogram dle pohlaví, kuřáctví a věku pacienta. V tabulce vyhledáme hodnoty systolického krevního tlaku a celkového cholesterolu, pokud možno před zahájením farmakoterapie. Hodnocení zjištěného rizika je třeba ošetřujícím lékařem interpretovat na základě jeho znalostí a klinických zkušeností a po důkladné úvaze a zvážení dostupných doporučení se rozhodnout o další péči o pacienta.
KV riziko u mladých pacientů
Poměrně velký problém se týká stanovení KV rizika mezi mladými jedinci, u nichž zjistíme přítomnost významných rizikových faktorů. Výsledné poměrně nízké absolutní KV riziko, odečtené z nomogramů a dané především nízkou věkovou kategorií, může podcenit velmi vysoké relativní riziko, které vyžaduje včasná intenzivní opatření především na poli úprav životního stylu. Abychom úspěšně motivovali mladé pacienty k nastolení vhodných režimových opatření, lze použít tabulku s jejich relativním KV rizikem, která ilustruje vliv úprav životního stylu na snížení relativního rizika (obr. 2).
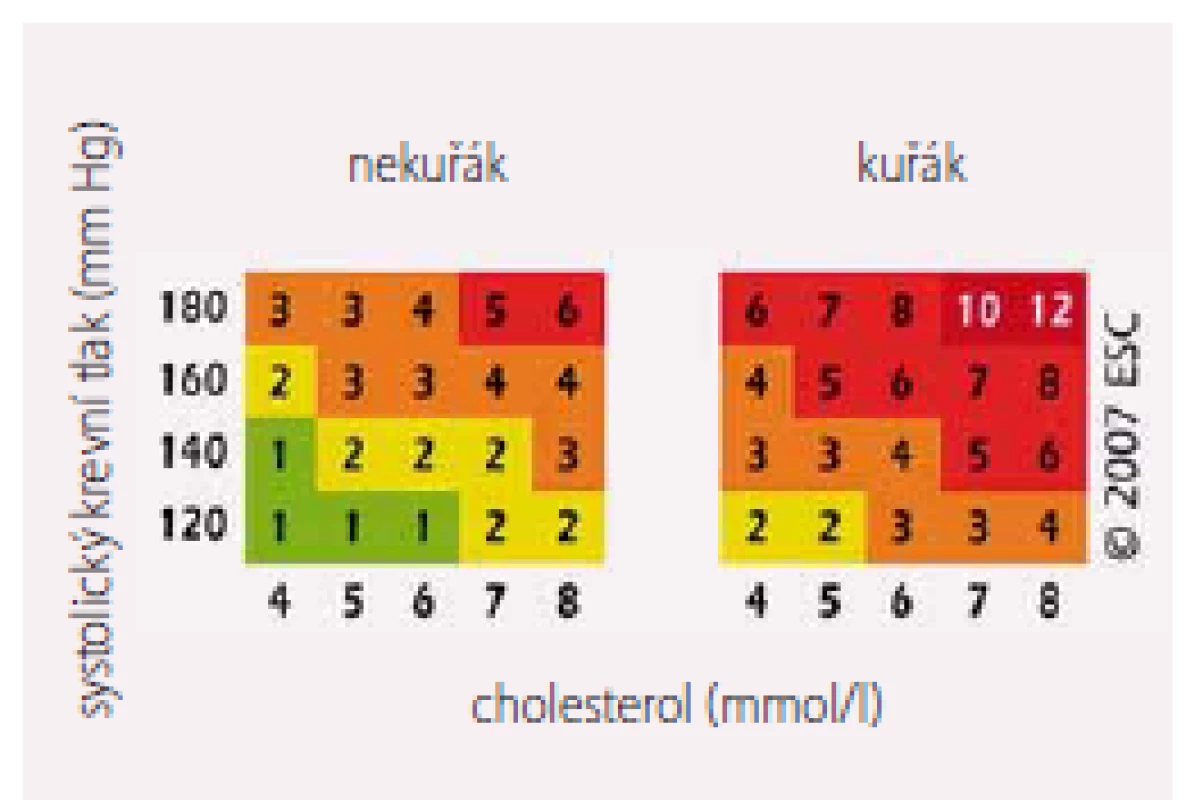
Jinou strategií, jak přesvědčit mladé pacienty k adherenci k režimovým opatřením, je užití tzv. rizikového věku – rizikový věk mladého pacienta s mnoha rizikovými faktory je shodný s pacientem starším, ale s ideálními hladinami rizikových faktorů KVO [2,3]. Jak lze odečíst z tabulky SCORE, 40letý vysoce rizikový pacient má shodné KV riziko se zdravými jedinci nad 60 let. Rizikový věk je poměrně snadno vysvětlitelný způsob, jak pacientům ilustrovat snížení očekávaného dožití v případě, že nebude pacient ochoten akceptovat nutné změny na poli režimových opatření. Nyní je tedy evropskými autoritami doporučováno používat rizikový věk pro zjednodušení popisu KV rizika především mladším pacientům s nízkým absolutním, ale i vysokým relativním KV rizikem.
Další možností, jak mladším pacientům názorně vysvětlit vliv rizikových faktorů na jejich KV zdraví, je tzv. celoživotní riziko [4]. Čím vyšší počet rizikových faktorů se u konkrétního pacienta kumuluje, tím vyšší je také celoživotní KV riziko. Tímto způsobem u mladého jedince, vzhledem k očekávanému dlouhodobému vystavení rizikovým faktorům, vypočteme relativně vyšší riziko než u staršího pacienta s přítomností stejných rizikových faktorů.
KV riziko u starších pacientů
V určitých věkových kategoriích má poměrně velké množství pacientů (převážně mužů) výsledné riziko úmrtí z KV příčin převyšující 5 – 10 % pouze zhodnocením věku (a pohlaví) pacienta, i bez přítomnosti jiných rizikových faktorů KVO. Tento fakt by mohl vést k častější farmakoterapii i v případech, kdy není zcela na místě a je na ošetřujícím lékaři, aby zahájení léčby důkladně zvážil.
Je zřejmé, že jedním z hlavních rizikových faktorů celkového KV rizika je věk, což úzce souvisí s délkou působení rizikových faktorů na jednotlivce. Otázkou zůstává, zda by nejstarší pacienti kuřáci v rizikových zemích měli být léčeni hypolipidemiky i v případě normálních hodnot krevního tlaku a lipidogramu. V tomto směru neexistuje jednoznačná odpověď a zůstává na lékaři, aby zhodnotil veškerá další fakta při zvažování farmakoterapie u starších pacientů. Jistě je zásadní zdůraznit takovému pacientovi, že nejdůležitější je v první řadě ukončení nikotinizmu spolu s dodržováním dalších zásad zdravého životního stylu.
Možnosti stratifikace KV rizika
Tabulky SCORE jsou k dispozici pro hodnocení hladiny celkového cholesterolu či poměru celkový cholesterol : HDL cholesterol (HDL-c).Zdá se ale, že hodnoty HDL-c mohou lépe přispět ke zhodnocení KV rizika, pokud je vezmeme v úvahu samostatně. Tento efekt je možné pozorovat u obou pohlaví, ve všech věkových skupinách, a využijeme jej především u pacientů s výsledným KV rizikem < 5 % k upřesnění tohoto rizika; mnoho z těchto pacientů se nízkou hladinou HDL-c posune do skupiny s vysokým KV rizikem.
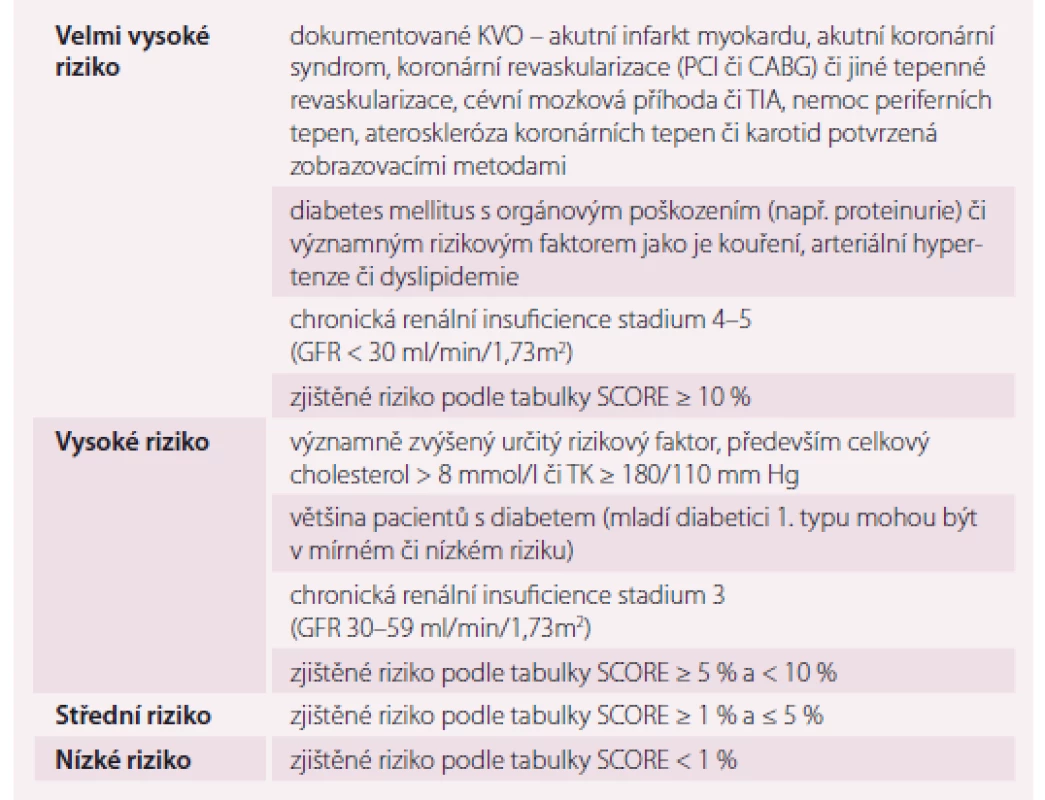
Existuje mnoho dalších rizikových faktorů, které zásadně ovlivňují KV riziko jedince a nejsou uvedené v tabulkách SCORE. Sociální deprivace a psychosociální stres jsou jedním z parametrů, které toto riziko určují [5], společně s obezitou, fyzickou inaktivitou, rodinnou anamnézou předčasného výskytu KVO (ve věku < 55 let u mužů a < 60 let u žen), chronickým zánětlivým či autoimunitním onemocněním, závažnou psychiatrickou diagnózou, léčbou HIV, fibrilací síní, hypertrofií levé komory srdeční, chronickou renální insuficiencí nebo se syndromem obstrukční spánkové apnoe. Přehledné stanovení KV rizika je uvedené v tab. 1.
Pro pacienty ve středním riziku rozvoje KVO může ke zpřesnění rizika pomoci také stanovení dalších laboratorních parametrů, jako je vyšší hladina apolipoproteinu B (apoB), lipoproteinu (a) (Lp(a)), triglyceridů (TG), vysoce senzitivního C-reaktivního proteinu (hs-CRP) nebo přítomnost albuminurie. Celkové KV riziko je také vyšší u asymptomatických jedinců se známkami subklinické aterosklerózy či poškození cévní stěny, což je možné detekovat pomocí kalciového skóre koronárních tepen (CAC skóre > 400), indexu kotník-paže (ABI < 0,9 nebo > 1,4), rychlosti pulzní vlny (10 m/ s na aortě) či ultrasonografie karotid (přítomnost aterosklerotických plátů). Vysoká koncentrace HDL-c či apolipoproteinu A1 (apoA1) a rodinná anamnéza dlouhověkosti mohou toto riziko také snížit.
Jak je z výše zmíněného zřejmé, stanovení celkového KV rizika je pouze základem komplexního přístupu k nemocnému. Faktory, které definují vysoké riziko, jsou dané mnoha studiemi a stanovené cut-off hodnoty jednotlivých rizikových faktorů jsou do značné míry orientační. Klinická praxe je mnohem složitější a pestřejší, proto je nezbytné zvážit veškeré proměnné v kontextu individuálního KV rizika a aktuálních možností léčby. Nelze říci, že naši pozornost zasluhují pouze jedinci ve vysokém KV riziku, je třeba věnovat se také pacientům se středním rizikem rozvoje KVO, u nichž preferujeme změny na poli režimových opatření, v některých případech přistoupíme také k farmakoterapii. Pacienty v nízkém KV riziku je třeba stále podporovat ve snaze udržet vhodná režimová opatření s minimální hladinou rizikových faktorů.
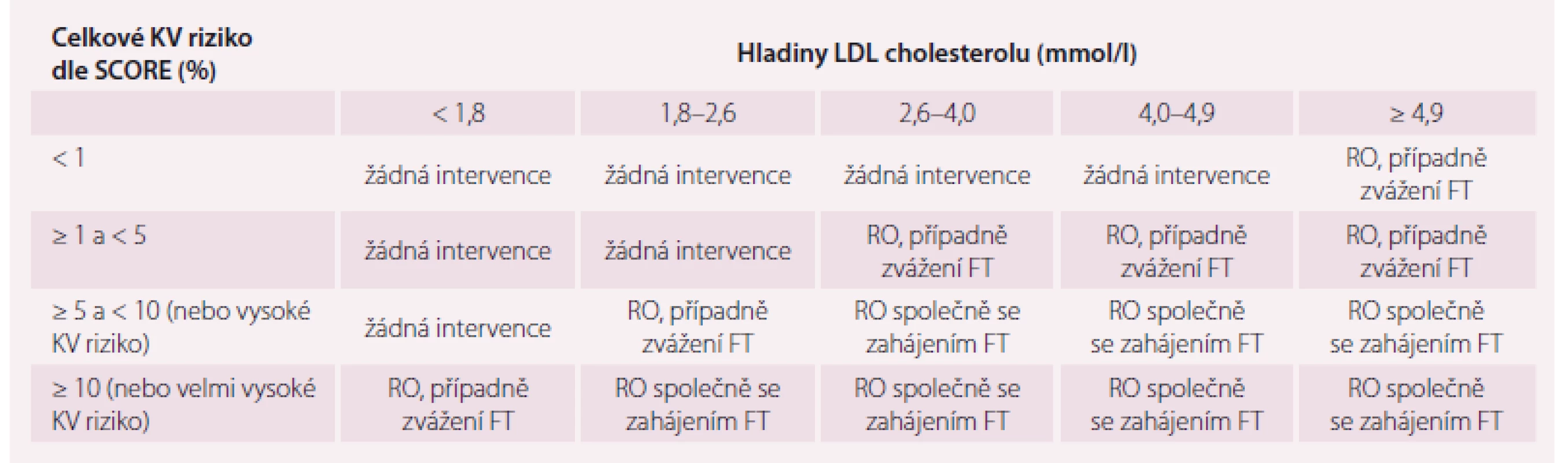
Léčebnou intervencí můžeme u rizikových pacientů zabránit dalšímu zvyšování KV rizika, dostatečnou komunikací s pacientem zvýšit povědomí o nebezpečí jednotlivých rizikových faktorů KVO a v rámci primární prevence případně zcela zabránit rozvoji KV příhod. V tab. 2 jsou znázorněny doporučované intervence u pacientů v konkrétním KV riziku dle výsledného celkového KV rizika daného tabulkou SCORE a hodnoty LDL cholesterol (LDL-c). Tato doporučení jsou založena na výsledcích mnoha randomizovaných kontrolních studií a metaanalýz [6 – 16].
Cílové hodnoty lipidů
Hlavním cílem při snaze o snížení individuálního KV rizika zůstává v rámci managementu dyslipidemie LDL-c, přičemž mnoho studií potvrzuje již dříve zmiňované „čím níže, tím lépe“ – čím je hladina LDL-c nižší, tím je nižší riziko rozvoje KVO [11,17]. Současně bylo zjištěno, že benefity vyplývající z poklesu hladin LDL-c nejsou závilé na hypolipidemické léčbě statiny [8]. Vzhledem k faktu, že odpověď na dietní a farmakologickou léčbu za cílem redukce LDL-c je vysoce individuální [6], je nezbytné i přístup k pacientovi a léčbu dyslipidemie co nejvíce individualizovat. Za tímto cílem není definována léčba samotná, ale kýžené léčebné cíle, kterých bychom terapií měli dosáhnout u pacienta v konkrétním KV riziku.
Z provedených studií je zřejmé, že snižování LDL-c i hluboko pod cílové hodnoty doporučované Evropskými společnostmi v roce 2011 je spojené s ještě nižším výskytem KV příhod [18]. Zdá se tedy, že bychom se měli pokusit o co nejintenzivnější redukci koncentrací LDL-c alespoň u pacientů ve velmi vysokém KV riziku. Cílové hodnoty krevních lipidů jsou spolu s dalšími léčebnými cíli uvedeny v tab. 3.

Doručeno do redakce: 16. 8. 2017
Přijato po recenzi: 28. 8. 2017
MU Dr. Eva Tůmová, Ph.D.
www.vfn.cz
eva.tumova@vfn.cz
Zdroje
1. Conroy RM, Pyorala K, Fitzgerald AP et al. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. Eur Heart J 2003; 24(11): 987 – 1003.
2. Cooney MT, Dudina AL, Graham IM. Value and limitations of existing scores for the assessment of cardiovascular risk: a review for clinicians. J Am Coll Cardiol 2009; 54(14): 1209 – 1227. doi: 10.1016/ j.jacc.2009.07.020.
3. Cooney MT, Dudina A, D'Agostino R et al. Cardiovascular risk estimation systems in primary prevention: do Theky differ? Do they make a difference? Can we see the future? Circulation 2010; 122(3): 300 – 310. doi: 10.1161/ CIRCULATIONAHA.109.852756.
4. Lloyd-Jones DM, Leip EP, Larson MG et al. Prediction of lifetime risk for cardiovascular disease by risk factor burden at 50 years of age. Circulation 2006; 113(6): 791 – 798. doi: 10.1161/ CIRCULATIONAHA.105.548206
5. Mortensen MB, Afzal S, Nordestgaard BG et al. The high-density lipoprotein-adjusted SCORE model worsens SCORE-based risk classification in a contemporary population of 30,824 Europeans: the Copenhagen General Population Study. Eur Heart J 2015; 36(36): 2446 – 2453. doi: 10.1093/ eurheartj/ ehv251.
6. Boekholdt SM, Hovingh GK, Mora S. Very low levels of atherogenic lipoproteins and the risk for cardiovascular events: a meta-analysis of statin trials. J Am Coll Cardiol 2014; 64(5): 485 – 494. doi: 10.1016/ j.jacc.2014.02.615.
7. Brugts JJ, Yetgin T, Hoeks SE et al. The benefits of statins in people without established cardiovascular disease but with cardiovascular risk factors: meta-analysis of randomised controlled trials. BMJ 2009; 338: b2376. doi: 10.1136/ bmj.b2376.
8. Cannon CP, Blazing MA, Giugliano RP. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med 2015; 372(25): 2387 – 2397. doi: 10.1056/ NEJMoa1410489.
9. Baigent C, Blackwell L, Emberson J et al. Cholesterol Treatment Trialists' (CTT) Collaboration. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376(9753): 1670 – 1681. doi: 10.1016/ S0140-6736(10)61350-5.
10. Fulcher J, O'Connell R, Voysey M et al. Cholesterol Treatment Trialists' (CTT) Collaboration. Efficacy and safety of LDL-lowering therapy among men and women: meta-analysis of individual data from 174,000 participants in 27 randomised trials. Lancet 2015; 385(9976): 1397 – 1405. doi: 10.1016/ S0140-6736(14)61368-4.
11. Mihaylova B, Emberson J, Blackwell L et al. Cholesterol Treatment Trialists' (CTT) Collaborators. The effects of lowering LDL cholesterol with statin therapy in people at low risk of vascular disease: meta-analysis of individual data from 27 randomised trials. Lancet 2012; 380(9841): 581 – 590. doi: 10.1016/ S0140-6736(12)60367-5.
12. Hegele RA, Ginsberg HN, Chapman MJ et al. The polygenic nature of hypertriglyceridaemia: implications for definition, diagnosis, and management. Lancet Diabetes Endocrinol 2014; 2(8): 655 – 666. doi: 10.1016/ S2213-8587(13)70191-8.
13. Mills EJ, Rachlis B, Wu P et al. Primary preventive of cardiovascular mortality and events with statin treatments: a network meta-analysis involving more than 65,000 patients. J Am Coll Cardiol 2008; 52(22): 1769 – 1781. doi: 10.1016/ j.jacc.2008.08.039.
14. Pedersen TR, Faergeman O, Kastelein JJ et al. High-dose atorvastatin vs usual-dose simvastatin for secondary prevention after myocardial infarction: the IDEAL study: a randomized controlled trial. JAMA 2005; 294(19): 2437 – 2445.
15. Wright JT Jr., Williamson JD, Whelton PK et al. SPRINT Research Group. A randomized trial of intensit versus standard blood-pressure control. N Engl J Med 2015; 373(22): 2103 – 2116. doi: 10.1056/ NEJMoa1511939.
16. Stone NJ, Robinson JG, Lichtenstein AH et al. 2013 ACC/ AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/ American Heart Association Task Force on Practice Guidelines. Circulation 2014; 129 (25 Suppl 2):S1 – S45. doi: 10.1161/ 01.cir.0000437738.63853.7a.
17. Fulcher J, O'Connell R, Voysey M et al. Cholesterol Treatment Trialists' (CTT) Collaboration. Efficacy and safety of LDL-lowering therapy among men and women: meta-analysis of individual data from 174,000 participants in 27 randomised trials. Lancet 2015; 385(9976): 1397 – 1405. doi: 10.1016/ S0140-6736(14)61368-4.
18. Hsia J, MacFadyen JG, Monyak J et al. Cardiovascular event reduction and adverse events among subjects attaining low-density lipoprotein cholesterol < 50 mg/ dl with rosuvastatin. The JUPITER trial (Justification for the Use of Statins in Prevention: an Intervention Trial Evaluating Rosuvastatin). J Am Coll Cardiol 2011; 57(16): 1666 – 1675. doi: 10.1016/ j.jacc.2010.09.082.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2017 Číslo 3
-
Všechny články tohoto čísla
- Hyperlipidemie a doporučené postupy
- Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů
- Management dyslipidemií v definovaných skupinách pacientů
- Statinová intolerance a její praktická řešení
- Co nedělat a proč aneb kardiovaskulární prevence ve světle posledních doporučení
- Je srdcové zlyhávanie so zachovalou ejekčnou frakciou vážne ochorenie?
- Ularitid v léčbě akutně dekompenzovaného srdečního selhání – výsledky studie TRUE-AHF
- Infekční endokarditida
- Katetrizační ablace fibrilace síní a přímá antikoagulancia
- 30 let inhibice systému renin-angiotensin-aldosteron u srdečního selhání
- SGLT2 (glifloziny) antidiabetika, antihypertenziva nebo léky na srdeční selhání?
- Zoletorv – farmakologický profil
- Edukační činnost sester u pacientů po infarktu myokardu – přehledová studie
- Evropský kardiologický sjezd v Barceloně ovládly DOAC
- Jubilant doc. MUDr. Václav Chaloupka, CSc.
- prof. MUDr. Jaromír Hradec, CSc., FESC, sedmdesátníkem
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- SGLT2 (glifloziny) antidiabetika, antihypertenziva nebo léky na srdeční selhání?
- Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů
- Statinová intolerance a její praktická řešení
- Infekční endokarditida
