Náhlá smrt a sport
Sudden death and sport
Sudden death during sporting activity is a relatively rare, but not unique phenomenon. Cases of sudden death have been recorded in both top and recreational sporting activities. Usually, it is caused by a structural heart disease, less often by a genetically determined disorder of the ion channel responsible for some of the typical, mostly hereditary diseases. Examination methods used in athletes should therefore be focused on the likely symptoms of such diseases, and once the diagnosis is confirmed, adequate restriction in the sporting activity should be recommended. Commotio cordis has recently occurred among the causes of death in sports stadiums, which can be prevented by protection pads.
Keywords:
sport – death in sport – ventricular extrasystolia – ventricular tachycardia – ventricular flutter and ventricular fibrillation – QT syndrome – short QT syndrome – Brugada syndrome – catecholaminergic polymorphic ventricular tachycardia – AVRC – Marfan syndrome – myocarditis – hypertrophic cardiomyopathy – valvular defects – coronary artery disease
Autoři:
V. Vančura; J. Bytešník
Působiště autorů:
Klinika kardiologie, IKEM, Praha
Vyšlo v časopise:
Kardiol Rev Int Med 2007, 9(Mimořádné): 32-38
Kategorie:
Redakční článek
Souhrn
Náhlá smrt v souvislosti se sportem je relativně vzácná, avšak nikoli výjimečná. Dochází k ní při vrcholovém i rekreačním sportu. Její příčinou je obvykle strukturální srdeční onemocnění, méně často geneticky podmíněná porucha iontového kanálu vedoucí k některým typickým, většinou familiárně vázaným nemocem. Vyšetřovací metody sportovců mají být proto zaměřeny na možné příznaky těchto onemocnění a v případě potvrzení dané choroby pak mají lékaři příslušným způsobem doporučit vhodné omezení ve sportovní aktivitě. V poslední době se mezi příčinami úmrtí na stadionech objevuje také srdeční komoce, které lze zabránit přiměřenými ochrannými pomůckami.
Klíčová slova:
sport, úmrtí při sportu, komorová extrasystolie, komorové tachykardie, Flutter a fibrilace komor, syndrom QT, syndrom krátkého QT, Brugadův syndrom, katecholaminergní polymorfní komorové tachykardie, AVRC, Marfanův syndrom, myokarditida, hypertrofická kardiomyopatie, chlopenní vady, onemocnění věnčitých tepen
Úvod
Smrt při sportu je vždy šokující událostí. Od nepaměti se věřilo, že sport zušlechťuje tělo i mysl. Sportovci byli vždy považováni za vzor krásy těla i ducha a současně nezměrné píle, duševní i fyzické síly a morálních kvalit. Smrtí takového obdivovaného a všemi hýčkaného idolu při sportovní činnosti, která měla jeho pevné zdraví dále upevňovat, se vždy cítíme otřeseni. A klademe si otázku: Jak se to mohlo stát? Kde se stala chyba, že člověk, který do té doby požíval tolika pozornosti a péče, mohl být nemocen, aniž se to zjistilo, a on z toho důvodu mohl dokonce zemřít?
Úmrtí při vrcholovém sportu nejsou naštěstí tak častá. Vryjí se do paměti, jsou předmětem dohadů a spekulací, ale nedochází k nim denně. Při sportu ovšem neumírají jen vrcholoví sportovci. K náhlé smrti dochází i v závodním sportu na nižší úrovni, dochází k ní i při rekreačním sportu. Nelze například nevzpomenout na případ z poslední doby, na úmrtí našeho zpěváka Karla Zicha.
Jak časté je tedy skutečně úmrtí při sportu či bezprostředně po ukončení sportovní činnosti? První studie zabývající se touto tématikou byla studie Thompsona z r. 1982, která hodnotila incidenci úmrtí při joggingu ve státě Rhode Island v období let 1975 a 1980. Těchto případů bylo celkem 12 a z toho byla v 11 případech byla příčinou úmrtí ischemická choroba srdeční. Autoři na základě předchozího telefonického průzkumu týkajícího se prevalence joggingu odhadli, že výskyt úmrtí 30–64letých mužů, kteří chodí běhat, činí 1 případ na 7620 běžců, neboli, podle tehdejších zvyklostí běžců ve státě Rhode Island, 1 úmrtí na 396 000 hodin běhu [1]. Úvahy nad touto studií nás ale nutně musí vést k závěru, že jiná situace je při rekreačním sportování, které se týká prakticky všech věkových kategorií, a jiná při soutěžním, či dokonce při vrcholovém sportu. První detailnější studie analyzující výskyt náhlého úmrtí při závodním sportu byla pravděpodobně studie Maronova z roku 1998, která čerpala z údajů o povinném pojištění pro případ vážných poranění či úmrtí všech studentů účastnících se závodních klání mezi školami ve státě Minnesota. V období školních roků 1985/86 až 1996/97 byla frekvence náhlého úmrtí 1 případ na 217 400 akademických sportovců ročně [2]. Van Camp analyzoval údaje z let 1983-1993 z Národního centra pro výzkum závažných sportovní zranění. Mezi středoškolskými a vysokoškolskými sportovci došlo za toto období k 160 úmrtím při sportu. Z tohoto počtu bylo 146 mužů a 14 žen. Odhadovaný rozdíl v úmrtnosti mužů a žen při středoškolském a vysokoškolském závodním sportu byl statisticky významný (7,47 versus 1,33 žen na milion sportovců ročně, p < 0,0001) [3].
Z Evropy pochází práce Corradova z roku 2003. Tato práce vychází z prospektivního sledování všech náhlých úmrtí do věku 35 roků v oblasti Veneto v Itálii mezi roky 1979-1999. Tato oblast s hlavním městem Benátky má cca 4,4 milionů obyvatel, populace je stabilní a homogenní (zdaleka převažuje bílé obyvatelstvo). Celkově bylo za toto období zaznamenáno 51 případů náhlého úmrtí závodních sportovců ve věku 12-35 roků. Podle počtu registrovaných sportovců vychází frekvence náhlého úmrtí u mužů na 2,6 případů na 100 000 sportovců za rok, mezi ženami 0,9 případů na 100 000 závodních sportovkyň ročně [4].
Jaká je příčina úmrtí při závodním sportu? První detailnější analýza pochází opět od Marona a byla publikována v roce 1996. Autor shromáždil 158 případů náhlého úmrtí u závodních sportovců, u kterých byl k dispozici pitevní nález a negativní toxikologie na přítomnost drog. Zjistil, že nejčastějším pitevním nálezem byla hypertrofická kardiomyopatie (tab. 1). Tato choroba byla mnohem častější příčinou úmrtí u sportovců černé pleti než u bělochů. Pokud vybral jen atlety buď černé, nebo bílé barvy pleti, byla na prvním místě mezi příčinami úmrtí hypertrofická kardiomyopatie, a to u bílých černých závodníků. (graf 1). Pozoruhodné je, že ze 130 sportovců, kteří podstoupili nějaké lékařské vyšetření, byla správná diagnóza před úmrtím stanovena jen u 8 z nich [5]. Již citovaná Corradova práce zabývající se náhlým úmrtím v oblasti Veneto zjistila zcela jiné rozložení příčiny náhlého úmrtí. Mezi příčinami zdaleka převažovaly příčiny kardiovaskulární (94 %). Oblast Veneta je známa relativně vysokým výskytem arytmogenní kardiomyopatie (dysplazie) pravé komory (ARVC), není proto divu, že se to odrazilo i ve výsledcích této studie (graf 2) [4].


V poslední době se stále častěji hovoří ještě o další příčině náhlého úmrtí při sportu - o srdeční komoci (commotio cordis). Nejlépe situaci popisuje kazuistika z r. 2005, kdy byl 22letý hráč lacrossu při zápasu zasažen míčkem do hrudníku. Hráč upadl, ztratil vědomí a trenér spolu s lékařem, kteří přiběhli vzápětí, konstatovali oběhovou zástavu. Neprodleně byla zahájena resuscitace. Na hřišti byl instalován automatický externí defibrilátor, který potvrdil fibrilaci komor. Arytmie byla promptně zrušena výbojem, což proběhlo podle přítomných svědků do 2 minut od ztráty vědomí. Po aplikaci výboje následovala nejprve epizoda asystolie, poté následoval pomalý idioventrikulární rytmus. V resuscitaci se pokračovalo. V místní nemocnici byly RTG-vyšetřením vyloučeny traumatické změny hrudního skeletu, echo prokázalo normální morfologii srdeční. Přes komplexní snahu postižený sportovec zemřel [6]. Podle přehledu z roku 2002, kde byla provedena analýza 128 případů srdeční komoce, je mortalita postižených velmi vysoká – přežilo jen 16 % z nich. Závěr tohoto přehledu ale není tak pesimistický jako uvedená kazuistika. Briskně zahájená kardiopulmonální resuscitace a defibrilace je spojena se zásadně lepší vyhlídkou na přežití. Nicméně základním preventivním opatřením je používání ochranných hrudních štítů při sportech, kde hrozí zásah malým rychle letícím míčkem či pukem [7]. Ve snaze přispět k objasnění incidence srdeční komoce, její patofyziologie a možné prevence byl v USA v roce 1996 založen registr případů komoce srdce. Tento registr podle publikace z května 2006 obsahuje nyní 170 případů [8]. Patofyziologie tohoto fenoménu není dosud zcela objasněna, i když probíhá intenzivní výzkum. V patofyziologických úvahách je zásadně třeba odlišit komoci srdce od kontuze srdce, při které se jedná o mechanické poškození srdečních tkání. Při komoci srdeční vzniká bezprostředně po úderu na hrudní stěnu fibrilace komor. Z experimentu na zvířeti plyne, že důležité je časování úderu. Fibrilace komor je indukována nejsnáze, pokud úder přijde cca 10-30 ms před vrcholem vlny T. V experimentu na praseti byla prahovou rychlostí basebalového míčku pro vznik fibrilace komor rychlost 25-30 mil za hodinu (cca ≥ 40 km/hod.), vrcholu dosáhla indukovatelnost kolem rychlosti 40 mil za hodinu (cca 64 km/hod.) a při rychlosti 50 mil/hod (cca 80 km/hod) rychle klesala. Na patofyziologii se zřejmě výrazně podílí zvýšení krevního tlaku v levé komoře. Při přímém měření tlaku byla indukovatelnost nejvyšší při vrcholových tlacích 250-450 mm Hg. Jednou ze zásadních příčin vzniku fibrilace komor je zřejmě aktivace K+ATP kanálu navozená mechanickým napětím. Blokáda kanálu glibenklamidem indukovatelnost fibrilace komor výrazně snižuje[9,10]. Americká doporučení k ochraně před následky srdeční komoce vyžadují mimo ochranných pomůcek i vhodný basebalový míček při zápasech mladistvých do 13 let a dostupnost automatického externího defibrilátoru (AED) do 5 min. od kolapsu hráče na hřišti [11].
V případech normálního pitevního nálezu při úmrtí v souvislosti se sportem se nabízejí některá další vysvětlení. Z Mayo Clinic pocházejí 2 práce publikované v posledních 3 letech. Obracejí pozornost k post mortem prokázané kanálopatii jako příčině náhlého úmrtí mladého člověka. Zde se sice nejednalo přímo o úmrtí při sportu, avšak podobné metody by hypoteticky některá tato úmrtí mohly vysvětlit. Autoři obou publikací měli k dispozici 49 vzorků DNA jedinců, kteří zemřeli ve věku průměrně 14,2 ± 10,9 roků a žádnou metodou se nepodařilo příčinu úmrtí prokázat. Na základě dodatečné genetické analýzy bylo zjištěno, že 10 zemřelých mělo genom slučitelný s diagnózou syndromu dlouhého QT a 14 jich mělo mutaci genu RyR2, typickou pro katecholaminergní polymorfní komorové tachykardie. Celkem tedy ve 35 % těchto případů mohla být za příčinu úmrtí dodatečně označena některá z uvedených kanálopatií [12,13].
Příčiny úmrtí u mladých závodních sportovců se mohou lišit od příčin úmrtí lidí vyššího věku sportujících jen rekreačně. V Irsku byla analyzována úmrtí při sportu v letech 1987-1996. Celkem bylo zjištěno 51 případů s průměrným věkem v době úmrtí 48 roků (rozsah 15-78 let). 50 zemřelých byli muži, nejčastější sport, při kterém došlo k úmrtí, byl golf a ve 42 případech byla příčinou ischemická choroba srdeční [14]. U ischemické choroby srdeční je známo, že fyzická aktivita bezprostředně zvyšuje relativní riziko akutního koronárního syndromu. Mittleman v roce 1993 zjistil, že relativní riziko vzniku infarktu myokardu do 1 hod po těžké fyzické námaze je ve srovnání s malou či žádnou fyzickou zátěži 5,9krát vyšší. Lidé, kteří pravidelně cvičí více než 5krát týdně, mají toto relativní riziko 2,4krát vyšší, zatímco lidé, kteří cvičí méně než 2 hodiny týdně, jej mají 107krát vyšší[15]. Strike v loňském roce publikoval studii zjišťující, že větší fyzická zátěž zvyšuje riziko akutního koronárního syndromu 3,5krát vzhledem k riziku při fyzickém klidu či lehké zátěži [16]. V souladu s těmito poznatky by byla i studie Siscovicka, který analyzoval riziko úmrtí při extrémní fyzické zátěži. Studoval případy náhlého úmrtí jedinců ve věku 25-75 roků ve městě Seattle a přilehlé King County (stát Washington). Jelikož v takto definovaném souboru bylo malé množství žen, omezil Siscovick svá zkoumání na muže, aby se vyhnul ovlivnění mezipohlavními rozdíly. Vybral pouze ty, kteří byli v době úmrtí ženatí, neměli anamnézu srdečního onemocnění či jiné závažné komorbitidy. Získal tak 145 případů. Vdovy po zemřelých byly ochotny participovat na studii v 92 % . Pomáhaly pak analyzovat návyky převážně se týkající fyzické aktivity svých zemřelých manželů. Práce zjistila, že fyzická aktivita výrazně zvyšuje riziko náhlého úmrtí, a to u mužů zvyklých vykonávat fyzickou aktivitu jen minimálně 56krát, zatímco u mužů, kteří byli na fyzickou aktivitu zvyklí nejvíce, to byl jen pětinásobek. Autoři dospěli k závěru, že i když fyzická aktivita přechodně zvyšuje riziko oběhové zástavy, je pravidelné fyzické cvičení spojeno s poklesem rizika oběhové zástavy [17]. Je totiž třeba mít na paměti, že zatímco relativní riziko výskytu náhlého úmrtí v souvislosti se sportem či dokonce celkově v populaci závodních sportovců, které např. v již opakovaně citované práci Corrada dosáhlo 1,95 (p = 0,001) oproti běžné populaci[4], má celková mortalita i kardiovaskulární mortalita sportujících či těch, kteří se pravidelně věnují fyzické aktivitě, ve srovnání s nesportujícími trend právě opačný[18,19].
Řadě náhlých úmrtí u sportovců by se zřejmě dalo předejít, kdyby byla například diagnóza ARVC, hypertrofické kardiomyopatie (HKMP) či kanálopatie stanovena včas. Doporučení pro screeningové procedury a následná posudková opatření pro sportovní činnost jsou k dispozici řadu let a pravidelně se aktualizují. V Evropě jsou k dispozici starší doporučení pro závodní sport při kardiovaskulárních chorobách [20], která vypracovala Pracovní skupina sportovní kardiologie Evropské kardiologické společnosti, a novější kritéria od stejné skupiny více zaměřená na arytmie a současně pokrývající i rekreační sportovní aktivitu. Ta vyšla formou 2 článků v roce 2005 [21,22]. V USA je k dispozici jednak doporučení zaštítěné společností American Heart Association z roku 2004 [23], dále doporučení vypracovaná dobrovolně se účastnícími lékaři na 36. Bethesda Conference konané v listopadu 2004 v New Orleans, která byla publikována v Journal of the American College of Cardiology ve svazku 45 v čísle 8, a nyní nově Aktualizace doporučení a kritérií vztahujících se k předsoutěžnímu screeningu kardiovaskulárních abnormalit u závodních sportovců schválená American College of Cardiology Foundation [24]. Nemá smysl zde tyto rozsáhlé dokumenty opisovat, pro zájemce bude nejlepší, když si přesná znění uvedených textů obstarají a pročtou. Nicméně určité rysy mají všechna tato doporučení společné. To také bude předmětem textu, který následuje.
Při koncipování těchto dokumentů je ale především třeba si uvědomit, že nemáme k dispozici žádná detailní a prospektivně získaná data vhodná pro formulování takovýchto doporučení, a proto jsou všechny formulace stavěny převážně na konsensu odborníků. Dále je třeba si uvědomit, že sporty se navzájem liší v míře statické a dynamické zátěže. Podle těchto kriterií se je pokusili rozdělit účastníci 36. Bethesda Conference do 9 kategorií (obr. 1) [25]. Sporty se však mohou lišit i co do prostředí, ve kterém jsou provozovány (teplota, vlhkost), či podle toho, zda jsou nároky na organizmus při konkrétním sportu setrvalé, či zda vyžadují prudký nárůst fyzické aktivity. Často je rovněž obtížné z medicínského pohledu charakterizovat rozdíl mezi závodním provozováním konkrétního sportu a stejným sportem vykonávaným pouze rekreačně. Rozlišení závodního a rekreačního sportu nebude tedy v následujícím textu nijak ostré. Dalším problémem v běžné lékařské praxi je skutečnost, že naši pacienti nezřídka vyžadují konkrétní kvantitativní limity, při kterých mohou svůj sport provozovat (často ve formě limitní srdeční frekvence). Opora pro takovéto limity však není k dispozici [22]. V neposlední řadě je třeba si uvědomit, že riziko úmrtí může být modifikováno i užitím preparátů zvyšujících fyzickou výkonnost či jinak přispívajících k podávání lepších výkonů, jak o tom pojednává článek Nežádoucí vliv dopingu na kardiovaskulární systém v tomto čísle Kardiologické revue.
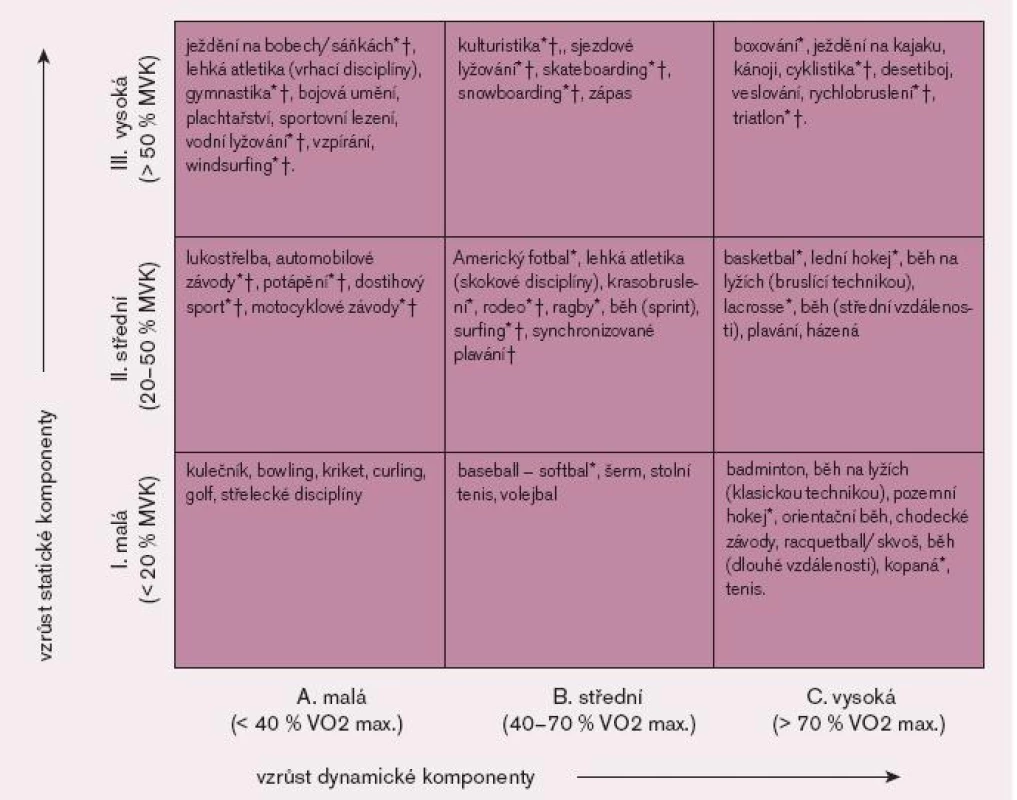
Základem k vyloučení rizika náhlého úmrtí při sportu je vyloučení přítomnosti organického srdečního onemocnění či kanálopatie. To však vůbec nemusí být jednoduché, neboť řada strukturálních onemocnění nemusí mít, zejména v počátečním stadiu choroby, své typické rysy plně vyjádřeny a morfologický nález na srdci může být modifikován remodelačními změnami, ke kterým vede vykonávání náročného sportu, jak o tom pojednává článek v tomto čísle Kardiorevue. Nicméně před zahájením i v průběhu soutěžních sportovních aktivit by měli sportovci podstupovat periodické screeningové prohlídky, které by měly eventuální kardiovaskulární onemocnění pomoci odhalit. Podle nových amerických doporučení bychom se v osobní anamnéze měli soustředit na následující symptomy:
- námahově vázaná bolest či diskomfort na hrudníku
- nevysvětlená synkopa nebo presynkopa
- nepřiměřená námahová dušnost či nepřiměřená únava spojená s fyzickou zátěží
- v minulosti rozpoznaný srdeční šelest
- anamnéza zvýšeného krevního tlaku
V rodinné anamnéze bychom měli pátrat po následujících údajích:
- předčasné náhlé úmrtí ve věku do 50 na srdeční onemocnění
- závažné srdeční onemocnění omezující fyzickou aktivitu ve věku do 50 let života
- výskyt specifických familiárně vázaných onemocnění, jako je HKMP, Marfanův syndrom, syndrom dlouhého QT (LQTS) nebo jiné kanálopatie, či klinicky významné arytmie
Při fyzikálním vyšetření bychom měli sledovat:
- přítomnost šelestu
- femorální pulzace k vyloučení koarktace aorty
- fyzikální známky Marfanova syndromu
- hodnoty krevního tlaku získané vsedě při měření na paži
Doporučení zdůrazňují nutnost ověřit anamnestická data u zvláště mladých sportovců pohovorem s rodiči [24]. Evropská doporučení navíc vyžadují rozbor výskytu palpitací s co nejdetailnějším popisem jejich charakteru a doprovodných symptomů. Anamnéza by podle nich měla zahrnovat i dotaz na užívání léků, včetně léků podporujících fyzickou výkonnost. U všech sportovců se rovněž vyžaduje EKG [22]. Vzbudí-li některý z výše uvedených anamnestických údajů či nálezů podezření na přítomnost kardiovaskulárního onemocnění, doplňují se pak podle konkrétní situace o echokardiografické vyšetření, radioizotopové vyšetření, magnetickou rezonanci, koronarografické či elektrofyziologické vyšetření.
V dalším textu budou shrnuta doporučení pro sportovní činnost při některých onemocněních či nálezech. Tato doporučení zdaleka nejsou vyčerpávající a čtenář, který se chce dozvědět více, musí pročíst citované dokumenty. Není v nich znovu probírána problematika užívání prostředků ke zvýšení fyzické výkonnosti, kterým je věnován článek Nežádoucí vliv dopingu na kardiovaskulární systém v tomto čísle Kardiologické revue. Dále je znovu třeba upozornit na to, že z výše uvedených důvodů není vedena ostrá dělící čára mezi sportem rekreačním a závodním.
Komorová extrasystolie
Nemocní s komorovými extrasystolami (KES), kteří jsou bez známek organického srdečního onemocnění, se mohou účastnit všech závodních sportů. Výjimkou je situace, kdy počet KES roste při zátěži, KES vedou k poruchám vědomí, významné únavě či dušnosti. Za těchto okolností je možno závodit pouze ve sportech třídy IA podle americké klasifikace sportů [26]. Evropská doporučení vyžadují ke schválení sportovní aktivity navíc frekvenci KES < 2000/24 hod. Dobrou prognózu může potvrdit i přechodné přerušení sportovní aktivity na 3-6 měsíců s následným významným poklesem počtu KES [22].
Komorové tachykardie
Základem je opět vyloučení organického srdečního onemocnění. Pro toto vyloučení musíme využít všech dostupných metod, často včetně koronarografického vyšetření.
Pouze akcelerovaný idioventrikulární rytmus bez známek organického srdečního onemocnění (v Evropských doporučeních s komorovou frekvencí do 150/min.) může být považován za zcela benigní. V ostatních případech je vždy třeba zvážit elektrofyziologické vyšetření a katetrizační ablaci. V potenciálním žebříčku závažnosti jsou za nejméně závažné považovány fokální formy, závažnější jsou komorové tachykardie na reentry podkladu a nejzávažnější jsou polymorfní komorové tachykardie. I v případě KES či tachykardií morfologicky svědčících o původu ve výtokovém traktu pravé komory, které jsou většinou považovány za zcela benigní, je vždy nutno všemi dostupnými metodami vyloučit ARVC. Po úspěšné ablaci ať již fokusu ve výtokovém traktu, či fascikulárních tachykardií z levé komory je vhodné počkat několik týdnů či měsíců na potvrzení efektivnosti ablace a pak teprve povolit závodní sportovní aktivitu [22,26]. Je-li přítomna dysfunkce levé komory, řídí se omezení ve sportovní aktivitě příčinou dysfunkce komory a obvykle se omezují na třídu IA či na úplný zákaz sportovní aktivity.
Flutter a fibrilace komor
Tyto stavy obvykle vyžadují implantaci implantabilního kardioverteru/defibrilátoru (ICD) a po uplynutí období rekonvalescence umožňují účast pouze ve sportech třídy IA [22,26].
Syndrom dlouhého QT (LQTS)
Diagnóza tohoto geneticky podloženého onemocnění je v typických případech jednoduchá, v jiných případech složitá a problematická. V poslední době jsme svědky diskuse o hranici normy QTc-intervalu. Někteří odborníci doporučují, aby byla za hranici jasné patologie považována délka QTc u mužů 470 a u žen 480 ms. Nemocní s LQTS, kteří prodělali oběhovou zástavu či synkopu, nebo mají QTc-interval delší než uvedené meze, se mohou účastnit pouze sportů v kategorii IA (v řadě případů je třeba dodržet období rekonvalescence po implantaci ICD). Určitá liberalizace účasti při sportovních aktivitách je možná u asymptomatických nemocných s LQTS typu 3. Doporučení se liší u nositelů mutací, kteří jsou asymptomatičtí a nemají prodloužený QTc-interval. Americká doporučení jsou liberálnější, evropská poněkud konzervativnější [22,26].
Syndrom krátkého QT
Toto vzácné onemocnění je charakteristické délkou QTc-intervalu, obvykle v pásmu < 300-325 ms. Postižení jedinci jsou predisponováni k epizodám fibrilace síní a maligním komorovým arytmiím.
Vzhledem k minimálním informacím, které jsou o tomto syndromu k dispozici, je zatím třeba doporučit sportovní aktivitu s určitou opatrností a maximálně ve třídě IA [22,26].
Brugadův syndrom
Diagnóza se opírá o typické EKG změny tzv. 1. typu a o další charakteristiky, jako je synkopa, elektrofyziologická indukovatelnost maligních arytmií, rodinná anamnéza náhlého úmrtí ve věku do 45 roků aj. Souvislost vzniku maligních arytmií a fyzické zátěže sice nebyla prokázána, avšak typickým indukujícím vlivem je hypertermie, ke které může při fyzické zátěži dojít. Zatím se doporučuje u jedinců s typickým Brughadovým syndromem omezit fyzickou aktivitu na třídu IA [22,26]. U nemocných, kteří mají pouze tzv. brughadoidní EKG bez dalších rysů Brughadova syndromu, můžeme být pravděpodobně poněkud benevolentnější [22].
Katecholaminergní polymorfní komorové tachykardie
Pro toto geneticky podložené onemocnění (např. mutací v RyR2 genu pro ryanodinový receptor)
je typickou arytmií bidirekcionální komorová tachykardie (v některých svodech se střídají 2 typy QRS-komplexů s opačnou polaritou). Ta často degeneruje v polymorfní komorové tachykardie a fibrilace komor. Většinou se to stává při zátěži či při infuzi s katecholaminy. Určitou ochranu poskytují nemocným betablokátory, avšak vynechání této léčby přináší ještě další riziko nad míru rizika onemocnění vůbec neléčeného. Nemocní jsou tak nejlépe zajištěni implantací ICD. Nicméně Evropská doporučení povolují u nemocných, u kterých je potvrzena efektivita léčby, mírnou až střední zátěž [22]. Americká doporučení jsou přísnější a sporty ve třídě IA povolují s určitou opatrností [26].
Arytmogenní kardiomyopatie (dysplazie) pravé komory (ARVC)
Doporučení při tomto onemocnění jsou obtížná, protože se jedná nejspíše o více nozologických jednotek s velmi podobným fenotypem. Dalším problémem je stanovení správné diagnózy. Zlatým standardem je dnes magnetická rezonance, avšak na počátku onemocnění mohou být změny natolik diskrétní, že ani tímto vyšetřením nejsou snadno prokazatelné. Nositelům tohoto onemocnění povolují evropská i americká doporučení s určitou mírou opatrnosti pouze sporty v třídě IA [22,27].
Marfanův syndrom
Podle amerických doporučení mohou pacienti s Marfanovým syndromem participovat na závodním sportu tříd IA a IIA, pokud nevykazují některý z následujících rysů: dilataci kořene aorty, alespoň středně významnou mitrální insuficienci či rodinnou anamnézu náhlé smrti či disekce. Ti, kteří mají v rodinné anamnéze disekci, či mají bikuspidální aortální chlopeň, se nesmějí navíc účastnit sportů s nebezpečím tělesného střetu [26]. Evropská doporučení povolují závodní sport jen nemocným s inkompletním fenotypem a negativní rodinnou anamnézou [20].
Myokarditida
U myokarditidy je hlavním problémem její diagnostický průkaz. Měli bychom na ni myslet v případě vzniku bolestí na hrudníku u mladšího sportovce, námahové dušnosti, únavy, synkop, palpitací, maligních arytmií, převodních poruch, či projevů srdečního selhání. V EKG mohou být necharakteristické změny ST-T úseku, echokardiograficky pak poruchy kinetiky levé komory. Definitivní průkaz myokarditidy je pouze histologický, endomyokardiální biopsie má ale nízkou senzitivitu. Proto se při průkazu onemocnění, či jen při podezření na myokarditidu, doporučuje zanechat veškerého sportu a počkat nejméně 6 měsíců na vyhojení. K závodnímu sportu se mohou vrátit všichni s normalizovaným echokardiografickým nálezem, bez závažnějších arytmií, sérových známek zánětu či srdečního selhání. Na překážku nejsou perzistující méně významné změny v EKG [20,26].
Hypertrofická kardiomyopatie
Všichni pacienti s HKMP nebo závažným podezřením na ni by měli zanechat závodního sportu snad s výjimkou třídy IA. Podle amerických doporučení není jasné, jak postupovat u jedinců s pozitivním genotypem a negativním fenotypem [26]. Podle evropských doporučení se mohou nemocní s nízkým rizikovým profilem založeným na anamnestických datech, EKG-kritériích, echokardiografii, 24hodinové Holterově monitoraci EKG aj. účastnit závodních sportů ve třídě IA, nemocní pouze genotypicky pozitivní, avšak s negativním fenotypem mohou sportovat rekreačně [20].
Chlopenní vady
Z chlopenních vad se zmíníme jen o 2 vadách figurujících v tabulkách příčin náhlého úmrtí sportovců. Je to aortální stenóza a prolaps mitrální chlopně.
Podle amerických doporučení mohou nemocní s méně významnou vrozenou aortální stenózou, s normálním EKG, přiměřenou tolerancí zátěže, bez anamnézy bolestí na hrudníku, synkopy, symptomatických síňových či komorových tachykardií závodit ve všech sportech. Je-li přítomna středně významná aortální stenóza a je-li echokardiograficky zjištěna jen nevelká hypertrofie levé komory bez EKG známek přetížení levé komory, mohou se účastnit sportů v třídě IA, IB a IIA. Musejí mít navíc normální zátěžový test bez známek ischemie myokardu, bez síňových či komorových tachyarytmií a normální reakci krevního tlaku na zátěž. Ti, kteří mají supraventrikulární či komplexní komorové tachyarytmie, mohou soutěžit jen ve sportech třídy IA a IB. Ti, kteří mají významnou aortální stenózu, se nemohou zúčastnit žádných soutěžních sportů [26]. Nemocní se získanou aortální stenózou, která je méně významná, mohou soutěžit ve všech sportech. Nemocní se středně významnou vadou jsou již omezeni podle dalšího rizikového profilu [26]. Podle evropských doporučení se nemocní s málo významnou aortální stenózou mohou účastnit jen sportů ze skupiny IA, IB, IIA a IIB [20].
Nemocní s prolapsem mitrální chlopně se mohou účastnit podle amerických doporučení všech závodních sportů, pokud nemají anamnézu synkopy na možném arytmickém podkladě, setrvalé či repetitivní supraventrikulární tachykardie či komplexní komorové arytmie při Holterově monitoraci EKG, významnou mitrální regurgitaci, ejekční frakci levé komory < 50 %, předchozí embolizační příhodu, či rodinnou anamnézu prolapsu spojeného s náhlou smrtí. Pokud je některé z těchto kritérií přítomno, je možná závodní činnost jen ve skupině sportů IA [26]. Evropská doporučení schvalují závodní činnost bez omezení jen v případě normálního zátěžového testu [20].
Onemocnění věnčitých tepen
Onemocnění věnčitých tepen lze rozdělit na více typů. V textu se budeme zabývat jen 2 z nich, a to vrozenými anomáliemi v odstupu věnčitých tepen a aterosklerotickým postižením věnčitých tepen.
Anomální odstupy věnčitých tepen představují pro své nositele významné ohrožení náhlou smrtí při sportu. Včasná diagnóza tohoto stavu je ale poměrně obtížná. Je třeba pátrat po námahové synkopě či symptomatických komorových arytmiích. Bolesti na hrudníku nebo patologický zátěžový test bývají obvykle méně přínosné. Při podezření na tyto stavy je třeba provést echo, dále magnetickou rezonanci zaměřenou na anatomii věnčitých tepen či CT-vyšetření se stejným zaměřením. V nejasných případech je nutné koronarografické vyšetření. Nekorigovaný anomální odstup věnčitých tepen vylučuje své nositele ze všech typů závodních sportů [26].
Aterosklerotické postižení věnčitých tepen je typické pro starší sportovce, avšak předčasný rozvoj aterosklerózy může v ojedinělých případech nastat prakticky v jakémkoli věku. Pro sportovce s akutním infarktem myokardu je typické menší postižení věnčitých tepen než pro nesportující vrstevníky se stejným onemocněním. Prognóza nemocných s ischemickou chorobou srdeční (ICHS) se zhoršuje s rozsahem choroby. Nemocné s ICHS je možno rozdělit na skupiny s mírně zvýšeným rizikem a výrazně zvýšeným rizikem. Nemocní s mírně zvýšeným rizikem jsou charakterizováni zachovanou ejekční frakcí levé komory v klidu (> 50 %), věku odpovídající maximální spotřebě kyslíku (např. do 50 let věku je to 31 ml/kg/min.), absencí zátěžově indukované ischemie myokardu či komplexních komorových arytmií včetně četných KES (více než 10 % cyklů charakteru KES za minutu), párů KES, komorových tachykardií, absencí hemodynamicky významné stenózy věnčitých tepen (> 50 %), či úspěšně proběhlým revaskularizačním výkonem. Tito nemocní pak mohou většinou soutěžit ve sportech třídy IA či IIA. V ostatních případech jsou omezeni na třídu IA [26].
Tolik tedy k chorobám, které se v populaci vyskytují nejčastěji či figurují na předních místech v tabulkách příčin náhlých úmrtí při sportu. Na závěr nezbývá, než si přát, aby rozvoj medicíny, jejich diagnostických a léčebných metod přispěl k poklesu dramatických událostí na stadionech a zamezil zbytečným úmrtím sportovců. Jak dokládá jedno americké pozorování z maratonů konaných v hlavním městě Washingtonu a dvojměstí Minneapolis-St. Paul, počet náhlých úmrtí při těchto maratonech poklesl z 1,8 jedinců na 100 000 běžců v letech 1976-1994 na 0,45 běžců v letech 1995-2004. Snažme se tedy i my důsledným přístupem ke sportující populaci včas odhalit hrozící nebezpečí a tak dále přispět k nastolenému trendu [28].
MUDr. Vlastimil Vančura
MUDr. Jan Bytešník, CSc.
Klinika kardiologie, IKEM, Praha
vlastimil.vancura@medicon.cz
Zdroje
1. Thompson PD, Funk EJ, Carleton RA, Sturner WQ. Incidence of death during jogging in Rhode Island from 1975 through 1980. JAMA 1982; 247(18): 2535-2538.
2. Maron BJ, Gohman TE, Aeppli D. Prevalence of sudden cardiac death during competitive sports activities in Minnesota high school athletes. J Am Coll Cardiol 1998; 32(7): 1881-1884.
3. Van Camp SP, Bloor CM, Mueller FO et al. Nontraumatic sports death in high school and college athletes. Med Sci Sports Exerc 1995; 27(5): 641-647.
4. Corrado D, Basso C, Rizzoli G et al. Does sports activity enhance the risk of sudden death in adolescents and young adults? J Am Coll Cardiol 2003; 42(11): 1959-1963.
5. Maron BJ, Shirani J, Poliac LC et al. Sudden death in young competitive athletes. Clinical, demographic, and pathological profiles. JAMA 1996; 276(3): 199-204.
6. Maron BJ, Wentzel DC, Zenovich AG et al. Death in a young athlete due to commotio cordis despite prompt external defibrillation. Heart Rhythm 2005; 2(9): 991-993.
7. Maron BJ, Gohman TE, Kyle SB et al. Clinical profile and spectrum of commotio cordis. JAMA 2002; 287(9): 1142-1146.
8. Maron BJ, Doerer JJ, Haas TS et al. Historical observation on commotio cordis. Heart Rhythm 2006; 3(5): 605-606.
9. Link MS, Maron BJ, Wang PJ et al. Upper and lower limits of vulnerability to sudden arrhythmic death with chest-wall impact (commotio cordis). J Am Coll Cardiol 2003; 41(1): 99-104.
10. Madias C, Maron BJ, Weinstock J et al. Commotio cordis-sudden cardiac death with chest wall impact. J Cardiovasc Electrophysiol 2007; 18(1): 115-122.
11. Maron BJ, Estes NA, 3rd, Link MS. Task Force 11: commotio cordis. J Am Coll Cardiol 2005; 45(8): 1371-1373.
12. Tester DJ, Ackerman MJ. Postmortem long QT syndrome genetic testing for sudden unexplained death in the young. J Am Coll Cardiol 2007; 49(2): 240-246.
13. Tester DJ, Spoon DB, Valdivia HH et al. Targeted mutational analysis of the RyR2-encoded cardiac ryanodine receptor in sudden unexplained death: a molecular autopsy of 49 medical examiner/coroner's cases. Mayo Clin Proc 2004; 79(11): 1380-1384.
14. Quigley F. A survey of the causes of sudden death in sport in the Republic of Ireland. Br J Sport Med 2000; 34(4): 258-261.
15. Mittleman MA, Maclure M, Tofler GH et al. Triggering of acute myocardial infarction by heavy physical exertion. Protection against triggering by regular exertion. Determinants of Myocardial Infarction Onset Study Investigators. N Eng J Med 1993; 329(23): 1677-1683.
16. Strike PC, Perkins-Porras L, Whitehead DL et al. Triggering of acute coronary syndromes by physical exertion and anger: clinical and sociodemographic characteristics. Heart 2006; 92(8): 1035-1040.
17. Siscovick DS, Weiss NS, Fletcher RH, Lasky T. The incidence of primary cardiac arrest during vigorous exercise. N Eng J Med 1984; 311(14): 874-877.
18. Lee IM, Skerrett PJ. Physical activity and all-cause mortality: what is the dose-response relation? Med Sci Sport Exerc 2001; 33(6,Suppl): 459-471; discussion 493-454.
19. Thompson PD, Buchner D, Pina IL et al. Exercise and physical activity in the prevention and treatment of atherosclerotic cardiovascular disease: a statement from the Council on Clinical Cardiology (Subcommittee on Exercise, Rehabilitation, and Prevention) and the Council on Nutrition, Physical Activity, and Metabolism (Subcommittee on Physical Activity). Circulation 2003; 107(24): 3109-3116.
20. Pelliccia A, Fagard R, Bjornstad HH et al. Recommendations for competitive sports participation in athletes with cardiovascular disease: a consensus document from the Study Group of Sports Cardiology of the Working Group of Cardiac Rehabilitation and Exercise Physiology and the Working Group of Myocardial and Pericardial Diseases of the European Society of Cardiology. Eur Heart J 2005; 26(14): 1422-1445.
21. Heidbuchel H, Panhuyzen-Goedkoop N, Corrado D et al. Recommendations for participation in leisure-time physical activity and competitive sports in patients with arrhythmias and potentially arrhythmogenic conditions Part I: Supraventricular arrhythmias and pacemakers. Eur J Cardiovasc Prev Rehabil 2006; 13(4): 475-484.
22. Heidbuchel H, Corrado D, Biffi A et al. Recommendations for participation in leisure-time physical activity and competitive sports of patients with arrhythmias and potentially arrhythmogenic conditions. Part II: ventricular arrhythmias, channelopathies and implantable defibrillators. Eur J Cardiovasc Prev Rehabil 2006; 13(5): 676-686.
23. Maron BJ, Chaitman BR, Ackerman MJ et al. Recommendations for physical activity and recreational sports participation for young patients with genetic cardiovascular diseases. Circulation 2004; 109(22): 2807-2816.
24. Maron BJ, Thompson PD, Ackerman MJ et al. Recommendations and considerations related to preparticipation screening for cardiovascular abnormalities in competitive athletes: 2007 update: a scientific statement from the American Heart Association Council on Nutrition, Physical Activity, and Metabolism: endorsed by the American College of Cardiology Foundation. Circulation 2007; 115(12): 1643-1455.
25. Mitchell JH, Haskell W, Snell P, Van Camp SP. Task Force 8: classification of sports. J Am Coll Cardiol 2005; 45(8): 1364-1367.
26. Zipes DP, Ackerman MJ, Estes NA, 3rd, Grant AO, Myerburg RJ, Van Hare G: Task Force 7: arrhythmias. J Am Coll Cardiol 2005; 45(8): 1354-1363.
27. Maron BJ, Ackerman MJ, Nishimura RA et al. Task Force 4: HCM and other cardiomyopathies, mitral valve prolapse, myocarditis, and Marfan syndrome. J Am Coll Cardiol 2005; 45(8): 1340-1345.
28. Roberts WO, Maron BJ. Evidence for decreasing occurrence of sudden cardiac death associated with the marathon. J Am Coll Cardiol 2005; 46(7): 1373-1374.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2007 Číslo Mimořádné
-
Všechny články tohoto čísla
- Nežádoucí vliv dopingu na kardiovaskulární systém
- Praktický přístup k odlišení atletického srdce od hypertrofické kardiomyopatie
- Bradyarytmie u sportovců
- Supraventrikulární tachyarytmie u vrcholových sportovců
- Náhlá smrt a sport
- Sport s implantovanými kardiostimulátory či kardiovertery/defibrilátory
- Úvod
- Galerie autorů
- Fyziologie tělesné zátěže
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Praktický přístup k odlišení atletického srdce od hypertrofické kardiomyopatie
- Bradyarytmie u sportovců
- Fyziologie tělesné zátěže
- Sport s implantovanými kardiostimulátory či kardiovertery/defibrilátory
