Hypertenze a ischemická choroba srdeční – dva nebezpeční sourozenci
Hypertension and ischaemic heart disease – dangerous siblings
Epidemiological studies suggest a strong association between hypertension and ischaemic heart disease (IHD), and hypertension is a major independent risk factor for the development of cardiovascular disease (CVD), including myocardial infarction (MI). Increased blood pressure (BP) also enhances coronary arteriosclerosis, and the combination of myocardial and coronary effects increases the risk of myocardial infarction and arrhythmias. The primary objective of the management of hypertension in patients with IHD is modification of the balance between myocardial oxygen supply and demand to improve the symptoms and reduce future cardiovascular adverse events. This review discusses which antihypertensive drugs should be used in patients who have been diagnosed with IHD with angina pectoris, in those with acute coronary syndromes and MI. Appropriate management should include beta-blockers, angiotensin-converting enzyme inhibitors or angiotensin receptor blockers and calcium channel blockers. In post-acute coronary syndrome (ACS) patients, a J - or U-shaped curve association existed between BP and the risk of future cardiovascular events, which suggests that too low a pressure may be dangerous in patients with a severe form of coronary atherosclerosis.
Keywords:
ischaemic heart disease – hypertension – angina pectoris – acute coronary syndromes – treatment of hypertension
Autoři:
J. Špác
Působiště autorů:
II. interní klinika LF MU a FN Brno
Vyšlo v časopise:
Kardiol Rev Int Med 2017, 19(2): 98-101
Souhrn
Epidemiologické studie ukazují vazbu mezi hypertenzí a ischemickou chorobou srdeční (ICHS) a hypertenze je hlavní nezávislý rizikový faktor pro rozvoj kardiovaskulárních onemocnění vč. infarktu myokardu. Zvýšení krevního tlaku také zvyšuje koronární arteriosklerózu a kombinace myokardiálních a koronárních faktorů zvyšuje riziko infarktu myokardu a arytmií. Primárním cílem léčby hypertenze u pacientů s ICHS je modifikace rovnováhy mezi přívodem a poptávkou kyslíku myokardu pro zlepšení symptomů a snížení kardiovaskulárních příhod. V tomto přehledu se diskutuje o tom, které antihypertenzní léky by měly být použity u pacientů, u kterých byla zjištěna ICHS s anginou pectoris, u pacientů s akutními koronárními syndromy a infarkt myokardu. Vhodná léčba by měla zahrnovat betablokátory, inhibitory angiotenzin-konvertujícího enzymu nebo blokátory receptoru angiotenzinu a blokátory kalciového kanálu. U pacientů s akutním koronárním syndromem byla mezi hodnotami krevního tlaku a rizikem budoucích kardiovaskulárních příhod zjištěna závislost ve tvaru J nebo U, což naznačuje, že příliš nízký krevní tlak může být nebezpečný pro nemocné s těžší formou koronární obstrukce.
Klíčová slova:
ischemická choroba srdeční – hypertenze – angina pectoris – akutní koronární syndromy – léčba hypertenze
Při rozvoji aterosklerotického procesu, který vede k ischemii orgánů, hraje významnou roli krevní tlak (TK), můžeme říci, že ischemická choroba srdeční (ICHS) je aterosklerotickým důsledkem hypertenze. Ateroskleróza se jen vzácně objevuje v těch částech krevního řečiště, kde je nízký TK, např. v plicních tepnách. Přítomnost hypertenze zvyšuje riziko vzniku manifestní ICHS a zvyšování hodnoty systolického krevního tlaku (TKs) je provázeno zvyšováním kardiovaskulární (KV) morbidity i mortality, které narůstá kontinuálně s výškou TK, a to již v rozmezí tzv. vysokých normálních hodnot (TKs 130 – 139 mm Hg nebo diastolický krevní tlak (TKd) 85 – 89 mm Hg). Riziko KV onemocnění se zdvojnásobuje s každým zvýšením TKs o 20 mm Hg. Prediktivní význam TKs a TKd pro rozvoj aterosklerózy je závislý na věku. U osob mladších 50 let má hlavní význam hodnota TKd, u osob nad 60 let má hlavní význam hodnota TKs, hodnota TKd má inverzní vztah k výskytu koronárních příhod a pulzní tlak je v této skupině nejlepší prediktor koronární příhody [1]. Některé práce ukazují, že centrální TKs a centrální pulzní tlak naměřené neinvazivně mají užší vztah k poškození cílových orgánů vč. myokardu než TK naměřený na paži. Hypertenze se jen vzácně vyskytuje izolovaně od ostatních rizikových faktorů aterosklerózy. Již od dob Framinghamské studie je známo, že hypertenzi doprovází (a často ji i předchází) řada metabolických poruch – dyslipidemie, poruchy glukózového metabolizmu, abdominální obezita, hyperinzulinemie a hyperurikemie (což shrnuje do pojmu metabolický syndrom), které s dalšími rizikovými faktory aterosklerózy vedou k cévnímu poškození. Z klinického pohledu je nutno tedy pohlížet na hypertenzi a aterosklerózu jako na dvě různá onemocnění, která mohou mít společné rizikové faktory. Populační studie INTERHEART ukázala, že plných 50 % rizika ICHS je způsobeno hypercholesterolemií, na hypertenzi pak připadá dalších 25 % [2].
ICHS je podmíněna zúžením koronárních arterií (v drtivé většině aterosklerotického původu), omezuje myokardiální prokrvení, a tím snižuje dodávku kyslíku k srdečním buňkám. Naproti tomu systémová hypertenze zvyšuje spotřebu kyslíku v důsledku nadměrného odporu periferie během systoly levé komory (LK) vedoucí k hypertrofii LK srdeční. Kombinace dvou protichůdných dějů – snížené dodávky kyslíku a zvýšení spotřeby kyslíku myokardem – vysvětluje, proč hypertenzní nemocní mají více ischemií srdečního svalu než normotonici. Srdeční perfuze probíhá téměř výhradně během diastoly srdečního cyklu a TKd je vlastně perfuzní tlak. Koronární autoregulace krevního toku je rychlá (15 – 30 s) a snížení průtoku vyvolá vazodilataci cév s cílem udržet průtok. U nemocného s hypertonickou přestavbou srdečního svalu je za klidových podmínek průtok krve srdcem přibližně stejný jako u normotonika, tj. 70 ml/ min/ 100 g, ale je výrazně snížená koronární rezerva (tj. schopnost vazodilatace koronárního řečiště) v důsledku hypertrofie a fibrózy myokardu. Autoregulace v subendokardu je posunuta směrem k vyšším hodnotám tlaku (v experimentu o 1/ 3 – 1/ 2 – tzn. je třeba vyššího TKd k udržení dostatečné perfuze) [3]. Tlakové přetížení spolu s patologickými humorálními změnami vede nejen k hypertrofii LK srdeční, ale i k poškození a remodelaci cévního systému postihující všechny složky cévní stěny (endotel, cévní svalovina) na více úrovních (elastické, muskulární cévy i mikrocirkulace). Významnou roli v rozvoji periferní cévní rezistence hraje endotelová dysfunkce, která se může podílet na vzniku ischemie myokardu za přítomnosti nebo i nepřítomnosti aterosklerózy. Hypertenze přímo akceleruje aterosklerotický proces v koronárních tepnách zvýšením transmurálního tlaku, zesílením mechanického stresu a větším napětím cévní stěny. Rostoucí napětí její stěny a třecí síly podmiňují nadměrnou proliferaci, hypertrofii a hyperplazii buněk hladkého svalstva cévní stěny. Zvyšuje se tloušťka cévní stěny, klesá její vazodilatační kapacita a urychluje se tvorba aterosklerotických plátů. Nejvíce citlivé k porušené perfuzi jsou subendokardiální oblasti myokardu a v těchto oblastech, zvláště v přítomnosti hypertrofie LK srdeční, dochází ke sníženému perfuznímu tlaku ve srovnání s oblastmi subepikardiálními. Nepoměr mezi přívodem kyslíku a spotřebou kyslíku srdečním svalem při hypertrofii LK může vést k relativnímu snížení srdeční perfuze se vznikem ischemie myokardu i při menším stupni koronární aterosklerózy, která by jinak ischemii nevyvolávala. Syndrom bolesti na hrudníku charakteru anginy pectoris bez přítomnosti angiograficky dokumentované koronární nemoci (syndrom X) byl přisuzován abnormální vazokonstrikci v koronární mikrocirkulaci. Hypertonici mají také častější výskyt epizod němé ischemie způsobené snížením koronární rezervy, endoteliální dysfunkcí a poruchami funkce autonomního nervového systému.
Diagnostika ICHS u hypertoniků
Klinický obraz chronické ICHS u hypertoniků se neliší od nemocných s normotenzí. U hypertoniků se závažnějším stadiem onemocnění (při hypertrofii LK srdeční) jsou často na EKG nacházeny změny v repolarizační fázi, zejména negativní vlny T a ST deprese ve svodech zobrazující laterální stěnu LK, které jsou výrazem systolického přetížení LK. Tento obraz může někdy činit obtíže při diferenciální diagnostice infarktu myokardu (IM) bez ST elevací. Také interpretace zátěžového EKG je při klidových změnách EKG křivky s depresemi ST ve svodech V5 a V6 obtížnější, s nižší specificitou vyšetření. Zátěž u hypertoniků jen akcentuje klidové změny úseku ST a prohloubení ST depresí na 2 mm a hlubší horizontální nebo sestupné vzniklé při zátěži lze považovat za známky pozitivního zátěžového testu. Zátěžový test bývá navíc často nediagnostický, protože bývá přerušen pro hypertenzní reakci, a také současná antihypertenzní medikace (betablokátory, blokátory kalciových kanálů, diuretika s možnou hypokalemií) ovlivňuje jeho výtěžnost. Hypertrofie LK srdeční snižuje také výtěžnost scintigrafie myokardu. Pokud přetrvávají diagnostické rozpaky po provedení zátěžového testu nebo po scintigrafickém vyšetření u hypertoniků s bolestí na hrudníku, je často nezbytné koronarografické vyšetření koronárních tepen.
Vliv antihypertenzní léčby na ICHS
Klinické studie ukázaly, že účinná antihypertenzní léčba snižuje riziko IM o 15 – 25 %, což je méně než snížení cévní mozkové příhody (CMP) (35 – 40 %) nebo výskytu srdečního selhávání (až 64 %) [4]. Například 10mm Hg snížení TKs (nebo až 5mm Hg snížení TKd) je spojeno s 50 – 60% snížením rizika úmrtí na CMP a 40 – 50% snížením rizika úmrtí na ICHS u osoby ve středním věku, podobné hodnoty jsou jen poněkud menší u starších osob [1]. Pokles rizika KV komplikací je pravděpodobně důsledkem spíše vlastního poklesu TK než specifických vlastností jednotlivých skupin antihypertenziv.
Cílové hodnoty TK u chronických forem ICHS
Na jaké hodnoty máme snižovat TK, aby snížení KV komplikací bylo co největší, zatím s jistotou nevíme. Současná doporučení určují cílový TK u hypertoniků s ICHS na hodnotu < 140/ 90 a u rizikových nemocných po srdečním infarktu < 130/ 80 mm Hg [5]. Randomizované studie provedené u všeobecné populace v dřívější době ukázaly efekt při snížení < 150 mm Hg. Otázka, zda snižováním TK na velmi nízké hodnoty můžeme nemocnému zvýšit riziko KV příhod – zda existuje tzv. fenomén J křivky mezi KV mortalitou a hodnotami TK – zůstává předmětem diskuzí. Tento jev je nejpravděpodobnější u nemocných s pokročilou koronární aterosklerózou nebo těžkou hypertrofií LK, kde teoreticky hrozí hypoperfuze koronárního řečiště, avšak ani u těchto nemocných nejsou výsledky studií jednoznačné [6]. Ve studiích zabývajících se přísnou kontrolou TK u zvlášť rizikových nemocných (osob s manifestní aterosklerózou – kde můžeme předpokládat fenomém J křivky) byly hodnoty TK dosaženého léčbou velmi rozdílné, a proto u nich nelze jednoznačně určit hodnotu cílového TK. Dodatečně provedené analýzy (tzv. post hoc analýzy) některých velkých klinických studií naznačily, že snížení TKs na hodnoty < 120 – 125 mm Hg nebo nižší a TKd < 70 – 75 mm Hg může být spojeno se zvýšeným výskytem koronárních příhod. Předpokládáme, že cílová hodnota se pohybuje kolem 130/ 80 mm Hg. Některé studie neprokázaly existenci J křivky, např. studie CAMELOT, hodnotící změny aterosklerotického procesu v tepnách, ukázala zmenšení objemu ateromu při cílových hodnotách pod 120/ 80 [7]. Nejnovější studie SPRINT prokázala výhody snížení TK pod 130/ 80 mm Hg u nediabetické populace s vysokým kardiovaskulárním rizikem (graf 1) [8].
![Možný vztah mezi KV rizikem a snížení TKd u nemocných s chronickou ICHS. Rozsah TKd, kde se objevuje zlom J křivky [7].](https://pl-master.mdcdn.cz/media/image/40b2d00cf3c8e42c9950b3059db29a79.png?version=1537793638)
Proto se doporučuje individualizovaný přístup k těmto nemocným ovlivněný věkem, závažností ischemie, funkcí LK srdeční, vlastnostmi elastických tepen, pulzovým tlakem a stupněm generalizace aterosklerozy. U nemocných ve vyšším věku a s významnou těžší formou obstrukce koronárních tepen je vhodná opatrnost při snižování TK. Pokud TKd při léčbě klesá pod 65 mm Hg, nemusíme v takové situaci trvat na dosažení cílové hodnoty TKs. U hypertoniků s ICHS je nutno také udržovat cílovou, ideální tepovou frekvenci (tachykardie zvyšuje spotřebu kyslíku myokardem) v rozmezí 50 – 60/ min. Klinické studie prokázaly, že zpomalení tepové frekvence zlepšuje přežívání nemocných s IM a hypertenzí.
Výběr přípravků
U hypertoniků s anginou pectoris je výhodná kombinace betablokátoru s blokátorem kalciového kanálu, optimálně s amlodipinem, která vedle antihypertenzního účinku sníží výskyt stenokardií a zlepší toleranci zátěže. Pozitivní dopad na prognózu nemocných s chronickými formami ICHS, zejména po IM, mají nejen betablokátory, ale i ACE inhibitory, konkrétně perindopril či ramipril, nebo sartany, konkrétně telmisartan. Optimální volbou antihypertenziv při ICHS se z tohoto hlediska jeví kombinace ACE inhibitorů, betablokátoru a blokátoru kalciového kanálu dihydropyridinové řady (nejlépe amlodipinu). Po IM léčeném primární angioplastikou je délka podávání betablokátorů vhodná po dobu 1 roku až 3 let, u hypertoniků možná déle [9]. Pokud jsou u nemocných betablokátory kontraindikovány nebo nejsou tolerovány, lze alternativně při normální funkci LK použít verapamil nebo diltiazem nebo přípravky se specifickou inhibicí If kanálu sinusového uzlu (ivabradin). Současnému použití betablokátoru s verapamilem či diltiazemem se raději vyhneme pro riziko síňokomorových převodních blokád. V situacích, kdy potřebujeme zpomalit síňokomorové vedení (zejména při fibrilaci síní s rychlou odpovědí komor), snížit komorovou dráždivost či zpomalit tvorbu vzruchu v sinusovém uzlu, může být naopak tato kombinace za předpokladu dobré monitorace přínosná.
Léčba přidružených rizikových faktorů
Antiagregační léčba, zvláště nízká dávka kyseliny acetylsalicylové, by měla být podávána pacientům s hypertenzí a ICHS. Studie HOT (Hypertension Optimal Treatment) prokázala, že podávání 75 mg kyseliny acetylosalicylové dobře léčeným hypertonikům snižuje výskyt IM o 36 % [10]. U všech hypertoniků s manifestním KV onemocněním by měla být zavedena léčba statiny a snaha o eliminaci všech ovlivnitelných rizikových faktorů. Léčba hypercholesterolemie u hypertoniků sníží riziko ICHS o 35 – 40 % [11].
Hypertenze a akutní koronární syndrom
Hypertenze je přítomna u 40 – 60 % nemocných s akutním koronárním syndromem (AKS) v závislosti na věku [12]. Vztah mezi hypertenzí a AKS je obousměrný. Zhoršená kompenzace TK při akutních hypertenzních stavech může být spouštěcím faktorem rozvoje AKS z důvodu dlouhotrvající, dosud nediagnostikované hypertenze a naopak akutní koronární příhoda může být provázena vzestupem TK díky akutnímu stresu. Je to velice nevýhodná reakce, poněvadž zvyšuje nároky na spotřebu kyslíku v myokardu a zvětšuje rozsah ischemie. Někdy hypertenzní reakce provází i akutní stresovou kardiomyopatii (KMP) – Tako-tsubo KMP. Vliv hypertenze jako rizikového faktoru na průběh AKS neposkytuje jednoznačné výsledky. Někteří autoři ukazují zhoršení prognózy u hypertoniků, někteří autoři naopak příznivější hospitalizační průběh než normotonici, ale horší dlouhodobý osud nemocných [13,14]. Prognóza je možná závislá na TK v době příhody, kdy má mortalitní křivka charakter písmene U nebo J s optimální hodnotou mezi 130 a 140 mm Hg pro TKs a 80 a 90 mm Hg pro TKd [15]. Zvýšený TK až do hodnot TKs 160 – 170 mm Hg pravděpodobně neovlivňuje nepříznivě prognózu, jak ukázala populační studie u nemocných s STEMI. Naopak při poklesu TK může dojít ke kritickému poklesu systémového arteriálního tlaku, který povede ke snížení koronárního průtoku s vyčerpáním autoregulačních mechanizmů v subendokardiální vrstvě. Protektivní vliv vyššího TK u hypertoniků je obtížně vysvětlitelný. Na tomto fenoménu se může podílet předchozí léčba hypertenze s použitím řady kardioprotektivních farmak jako betablokátory či blokátory renin-angiotenzin-aldosteronového systému. V dlouhodobém sledování nemocných s hypertenzí a ICHS tento efekt ale mizí a prognóza hypertoniků je horší, zvláště pokud se u nich vyskytují další rizikové faktory jako např. diabetes mellitus [16].
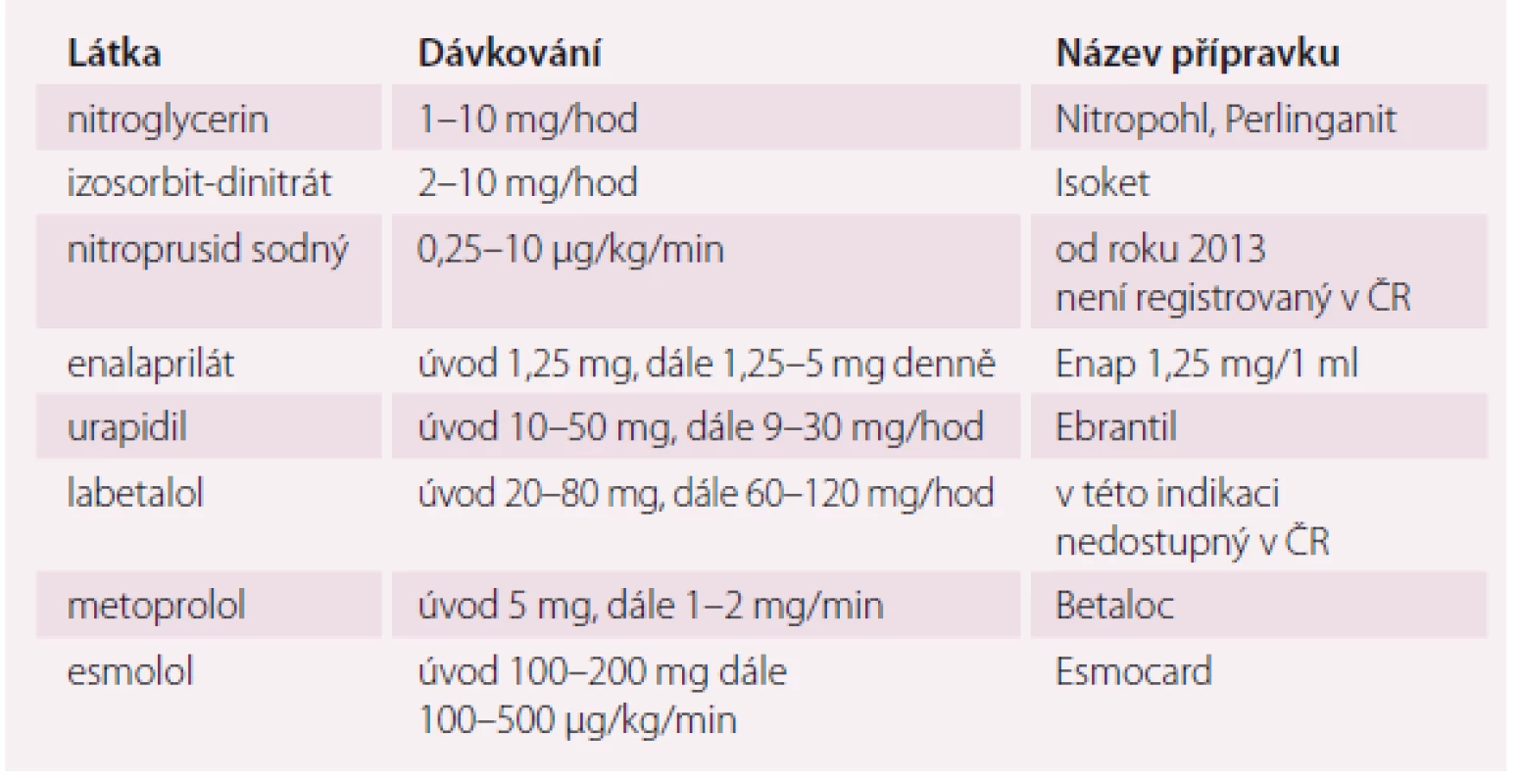
U pacientů s akutním IM a velmi vysokým TK jednoznačně preferujeme primární koronární angioplastiku. Léčba vysokého TK musí být opatrná, neboť nadměrný pokles TK zhoršuje koronární průtok, na druhé straně zvýšený TK zvětšuje srdeční práci. Obě dvě situace zvětšují rozsah ischemie. Iniciálním cílem léčby proto není normalizovat TK, ale snížit jej kontrolovaným způsobem k hodnotám TKd 100 – 110 mm Hg a TKs 160 – 170 mm Hg bez redukce koronárního průtoku. Léčba hypertenze a hypertenzní krize v časné fázi AKS je založena na podávání nitrátu a selektivního beta-1 betablokátoru i.v. (např. metoprolol, esmolol) s respektováním kontraindikací této léčby. Opatrnost při podání betablokátoru je na místě zejména u pacientů v akutní fázi IM s tendencí k bradykardii, nově vzniklou poruchou komorového vedení a manifestním srdečním selháním. Infuze s nitroglycerinem nebo izosorbit-dinitrátem má nejbezpečnější profil a je doporučována jako léčba první volby. Obě látky způsobují v nízkých dávkách (5 mg/ min) venózní dilataci a se zvyšující se rychlostí infuze (titrace obvykle každých 3 – 5 min) se objevuje též arteriolární dilatace. Nitroprusid sodný, který snižuje jak preload, tak afterload, v dávce 3 – 8 mg/ kg, je vyhrazen pro pacienty v těžkém plicním edému a také s podezřením na aortální disekcí nebo s prokázanou aortální disekcí (v kombinaci s betablokátory) a velmi vysokým TK nereagujícím na jinou antihypertenzní léčbu. Pacienti s vysokým TK, tachykardií a IM hemodynamicky stabilní bez známek srdečního selhání mohou být iniciálně bezpečně léčeni beta1 selektivním betablokátorem (např. bisoprolol) v nízké dávce. Své místo zde může mít použití ultrakrátce působících betablokátorů typu esmololu, jehož účinky jsou relativně snadno kontrolované, a tím se můžeme vyhnout nežádoucím účinkům (bradykardie, síňokomorové blokády, bronchospazmus), jak ukázala studie BEAT-AMI [17]. Jako alternativu výše uvedeným přípravků můžeme použít i parenterální ACE inhibitor nebo urapidil, které vedle snížení periferní cévní rezistence nevyvolávají reflexní tachykardii zvyšující spotřebu kyslíku v myokardu.
Doručeno do redakce: 18. 5. 2017
Přijato po recenzi: 1. 6. 2017
doc. MUDr. Jiří Špác, CSc.
www.fnbrno.cz
jiri.spac@fnbrno.cz
Zdroje
1. Lewington S, Clarke R, Qizilbash N et al. Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002; 360(9349): 1903–1913.
2. Yusuf S, Hawken S, Ounpuu S et al. The INTERHEART Investigators. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case control study. Lancet 2004; 364(9438): 937–952.
3. Davies JE, Whinnett ZI, Francis DP et al. Evidence of a dominant backward-propagating “suction” wave responsible for diastolic coronary filling in humans, attenuated in left ventricular hypertrophy. Circulation 2006; 113(14): 1768–1778.
4. Chobanian AV, Bakris GL, Black HR et al. The seventh report of the joint national committee on prevention, detection, evaluation, and treatment of high blood pressure: the JNC 7 Report. JAMA 2003; 289(19): 2560–2572.
5. Rosendorf C. Treatment of hypertension in patients with coronary artery disease. a case-based summary of the 2015 AHA/ACC/ASH Scientific Statement. Am J Med 2015; 129(4): 372–378. doi: 10.1016/j.amjmed.2015.10.045.
6. Chrysant SG, Chrysant GS. Effectiveness of lowering blood pressure to prevent stroke versus to prevent coronary events. Am J Cardiol 2010; 106(6): 825–829. doi: 10.1016/j.amjcard.2010.05.006.
7. Sipahi I, Tuzcu EM, Schoenhagen P et al. Effects of normal, prehypertensive, and hypertensive blood pressure levels on progression of coronary atherosclerosis. J Am Coll Cardiol 2006; 48(4): 833–838.
8. Wright JT Jr, Williamson JD, Whelton PK et al. The SPRINT Research Group. A randomized trial of intensive versus standard blood-pressure control. N Engl J Med 2015; 373(22): 2103–2116. doi: 10.1056/NEJMoa1511939.
9. Widimský P, Kala P, Rokyta R. Souhrn Doporučených postupů ESC pro diagnostiku a léčbu pacientů s akutním infarktem myokardu s elevacemi úseků ST z roku 2012. Cor Vasa 2012; 54(9–10): 447–463.
10. Hansson L, Zanchetti A, Carruthers SG et al. Effect of intensive blood pressure lowering and low dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomized trial. Lancet 1998; 351(9118): 1755–1762.
11. Sever PS, Dahlöf B, Poulter NR et al. The ASCOT Investigators. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower -than average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial-Lipid Lowering Arm (ASCOT-LLA): a multicentre randomised controlled trial. Lancet 2003; 361(9364): 1148–1158. doi: 10.1016/S0140-6736(03)12948-0.
12. Willich SN, Müller-Nordhorn J, Kulig M et al. Cardiac risk factors, medication, and recurrent clinical events after acute coronary disease: a prospective cohort study. Eur Heart J 2001; 22(4): 307–313.
13. Thune JJ, Signorovitch J, Kober L et al. Effect of antecedent hypertension and follow-up blood pressure on outcomes after high-risk myocardial infarction. Hypertension 2008; 51(1): 48–54.
14. Abrignani MG, Dominguez LJ, Biondo G et al. In-hospital complications of acute myocardial infarction in hypertensive subjects. Am J Hypertens 2005; 18(2 Pt 1): 165–170.
15. Bangalore SJ, Qin S, Sloan SA et al. What is the optimal blood pressure in patients after acute coronary syndromes?: relationship of blood pressure and cardiovascular events in the pravastatin or atorvastatin evaluation and infection therapy-thrombolysis in myocardial infarction (PROVE IT-TIMI) 22 trial. Circulation 2010; 122(21): 2142–2151. doi: 10.1161/CIRCULATIONAHA.109.905687.
16. Lingman M, Herlitz J, Bergfeldt L et al. Acute coronary syndromes – the prognostic impact of hypertension, diabetes and its combination on long-term outcome. Int J Cardiol 2009; 137(1): 29–36. doi: 10.1016/j.ijcard.2008.05.055.
17. Er F, Dahlem KM, Nia AM et al. Randomized control of sympathetic drive with continuous intravenous esmolol in patients with acute st-segment elevation myocardial infarction. JACC Cardiovasc Interv 2016; 9(3): 231–240. doi: 10.1016/j.jcin.2015.10.035.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie KardiologieČlánek vyšel v časopise
Kardiologická revue – Interní medicína

2017 Číslo 2
-
Všechny články tohoto čísla
- Léčba hypertenze ve stáří
- Kontrola krevního tlaku v primární a sekundární prevenci cévní mozkové příhody
- Endokrinní hypertenze
- Vztah mezi krevním tlakem a bolestí – co už víme?
- Vybrané poznámky ke studii FOURIER
- Implementace Doporučení pro diagnostiku a léčbu srdečního selhání 2016 do klinické praxe – úloha ivabradinu
- Farmakologická léčba srdečního selhání se zachovalou ejekční frakcí
- Elektrokardiogram a kardiostimulace
-
Intervence kardiovaskulárního rizika –
proč vítězíme a selháváme? - Hypertenze v klinické praxi
- Jaké jsou cílové hodnoty krevního tlaku u srdečního selhání?
- Nové fixní kombinace antihypertenziv
- Hypertenze a srdeční selhání
- Hypertenze a ischemická choroba srdeční – dva nebezpeční sourozenci
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Jaké jsou cílové hodnoty krevního tlaku u srdečního selhání?
- Nové fixní kombinace antihypertenziv
- Elektrokardiogram a kardiostimulace
- Farmakologická léčba srdečního selhání se zachovalou ejekční frakcí
